ПІДРУЧНИК ДИТЯЧА ГІНЕКОЛОГІЯ - 2013
Розділ 6. ПОРУШЕННЯ МЕНСТРУАЛЬНОЇ ФУНКЦІЇ У ДІВЧАТ. АМЕНОРЕЯ. ПУБЕРТАТНІ МАТКОВІ КРОВОТЕЧІ
Умовою функціонування нормальної менструальної функції є наявність п’яти ланок нейрорегуляції: кора головного мозку, гіпоталамус, гіпофіз, яєчники та периферичні органи субстрати-тканини. Ядра гіпоталамуса виконують специфічну секреторну функцію — синтезують нейросекрети (рилізинг-фактори — РФ). Відомі три гіпоталамічних фактори: ФСГ-РФ — фактор, який вивільняє фолікулостимулювальний гормон, ЛГ-РФ — фактор, який вивільняє лютеїнізуючий гормон, та ЛТГ-РФ — фактор, що гальмує секрецію лютеотропного гормону (пролактину).
З регуляцією менструального циклу більшою мірою пов’язана передня частка гіпофіза, в якій синтезується фолікуло- стимулювальний (ФСГ), лютеїнізуючий (ЛГ), лактогенний (ЛТГ), або пролактин, а також адренокортикотропний (АКТГ), соматотропний (СТГ) і тиреотропний (ТТГ) гормони.
Під впливом ФСГ в яєчнику відбувається дозрівання фолікула та яйцеклітини, під дією ФСГ і ЛГ — овуляція, під дією ЛГ і ЛТГ — утворення та розвиток жовтого тіла. Під час яєчникового циклу відбуваються ріст і дозрівання фолікула, овуляція та утворення жовтого тіла.
Естрогени виділяються яєчником (переважно гранульозними клітинами фолікула і тека-клітинами) впродовж усього менструального циклу. Особливо підвищений їх вміст у організмі на 6, 14, 26-й дні менструального циклу та на 3-й день менструації. У період функціонування жовтого тіла дія прогестерону перевищує таку в естрогенів. Крім естрогенів і прогестерону, в яєчниках постійно у невеликій кількості виділяються андрогени.
Статеві гормони (естрогени, прогестерон й андрогени) секретуються не лише яєчниками, але й наднирковими залозами. Гонадотропний гормон екскретується гіпофізом і хоріальною оболонкою плаценти (хоріальний гонадотропін). Гонадотропний гормон гіпофіза містить переважно фолікулостимулювальний фактор, хоріальний гонадотропін — лютеїнізуючий.
Під дією гормонів яєчника у матці відбуваються циклічні зміни ендометрія (матковий менструальний цикл), який проходить дві фази: проліферації та секреції. Фаза проліферації зумовлена дією естрогенів, секреції — дією прогестерону. Наприкінці циклу виділення прогестерону й естрогенів знижується, що зумовлює десквамацію епітелію (менструацію). Одночасно з відторгненням ендометрія починається і його регенерація (рис. 9).
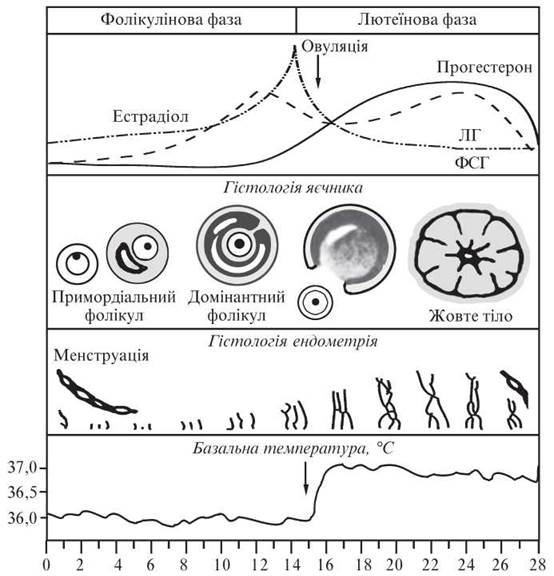
Рис. 9. Динаміка секреції гормонів, базальна температура та зміни в яєчниках і матці протягом менструального циклу
У клінічній практиці для визначення гормональної функції яєчників застосовують такі тести функціональної діагностики: 1) ректальна температура; 2) феномен «зіниці»; 3) симптом арборизації (кристалізації) виділень цервікального каналу; 4) цитологічна картина вмісту піхвового мазка; 5) гістологічне дослідження ендометрія, який отримують при зішкрібанні; 6) кількісне визначення вмісту гормонів у сечі та крові; 7) метод радіоімунологічного визначення в крові ФСГ, ЛГ, естрогенів і прогестерону. Активність надниркових залоз визначають за вмістом 17-КС у сечі.
Порушення будь-якої ланки в регуляції нейроендокринної системи призводить до змін менструального циклу, які можуть проявитися у вигляді гіпоменструального синдрому та дисфункціональних маткових кровотеч.
Гіпоменструальний синдром є наслідком різноманітних порушень у системі регуляції менструального циклу, характеризується помірними (гіпоменорея), короткими (олігоменорея), нечастими (опсоменорея) менструаціями. Крайнім ступенем вираженого гіпоменструального синдрому є аменорея (відсутність менструацій упродовж 6 міс. і більше).
Передменструальний синдром (ПМС) — симптомокомплекс, що виникає у дні перед менструаціями і проявляється нервово- психічними, вегетосудинними й обмінно-ендокринними розладами.
Частота ПМС залежить від кількох факторів: віку, емоційного фону, супровідних захворювань тощо — і коливається у широких межах — від 25 до 90 %. У 5-10 % жінок ПМС є дуже вираженим. У структурі підліткової гінекологічної захворюваності болісний синдром у другу фазу менструального циклу посідає одне із чільних місць: так, в учнів професійних коледжів і студенток частота захворюваності сягає 17-22 %, а за деякими даними — 75 %.
Серйозність ПМС полягає в тому, що приблизно у кожної третьої дівчини менструації набувають рис дуже тяжкої недуги. Привертає увагу той факт, що саме у підлітковому віці інтенсивний болісний напад поєднується у 84 % випадків з блюванням, у 79,5 % — з діареєю, у 22,7 % — із запамороченням, у 13,6 % — з головним болем, а у 15,9 % — із судомами та непритомністю. Щомісячне очікування подібної ситуації позначається на загальному стані, емоційній і психічній діяльності підлітка, ПМС стає причиною значної кількості прогулів, помилок у роботі.
Аменорея буває патологічною та фізіологічною у період статевого дозрівання дівчинки. Розрізняють первинну (не було взагалі менструації) та вторинну аменорею.
Аменорея ендокринного походження характеризується різним ступенем гіпоестрогенії та гіперандрогенемії. Такий дисбаланс статевих гормонів визначає появу рис чоловічого організму (вірилізм) і гірсутизму, тобто оволосіння за чоловічим типом.
Патологічна аменорея зумовлена ураженням будь-якої ланки регуляції менструального циклу. Розрізняють аменорею центрального походження, гіпоталамо-гіпофізарну, яєчникову та маткову її форми, а також аменорею, що зумовлена ураженням надниркових і щитоподібної залоз.
Такий розподіл на рівні ураження умовний, тому що система регуляції менструального циклу є єдиним цілим, і порушення будь-якої її ланки неодмінно позначиться на інших. Визначення провідної ланки має значення для вибору лікувальної тактики.
Причини ураження на кожному рівні регуляції менструального циклу можуть мати характер функціональної (запальні захворювання), органічної (пухлини) або уродженої патології.
Центральна аменорея найчастіше буває функціонального та, значно рідше, органічного характеру. Вона може бути наслідком психічних стресів, перенесеного менінгіту, енцефаліту, травм голови, психічних захворювань (шизофренія, маніакально-депресивний синдром та ін.), пухлин мозку. Поряд з аменореєю спостерігаються дратівливість, плаксивість, головний біль, порушення пам’яті, працездатності, розлади сну.
Гіпоталамо-гіпофізарна аменорея функціонального походження пов’язана з інтоксикацією при різноманітних інфекційних захворюваннях (ангіна, туберкульоз, ревматизм, бруцельоз, нейроінфекції та ін.). Органічне ураження гіпоталамо-гіпофізарної ділянки може бути зумовлене пухлиною, тромбозом судин гіпофіза. Патологія гіпоталамо-гіпофізарної системи може мати також уроджений характер.
До загальноклінічних її проявів належать порушення обміну речовин, зокрема жирового (надмірна маса), вуглеводного, водного, нерідко спостерігається гірсутизм внаслідок вторинної гіпофункції яєчників. Відмічаються вегетосудинні та периферичні розлади: гіпо- та гіпертонія, бради- і тахікардія, асиметрія артеріального тиску, гіподинамія, поліурія, лихоманка, парестезії кінцівок, поява червоних і білих смуг розтягування на шкірі стегон, живота, грудей, місяцеподібне обличчя. Одночасно з появою вказаних симптомів або пізніше припиняються менструації.
При пухлинах гіпофіза поряд з наведеними загальноклінічними ознаками з’являється симптоматика, що залежить від типу клітин гіпофіза, з яких розвивається пухлина. При ацидофільній аденомі внаслідок збільшення продукції гормону росту спостерігається гігантизм, акромегалія. Із ростом пухлини з’являється головний біль, порушується зір, настає сліпота. При цьому виникає аменорея внаслідок пригнічення гонадотропної активності гіпофіза.
При базофільній аденомі аменорея поєднується з хворобою Іценка—Кушинга (гіперпродукція АКТГ базофільними клітинами).
Прикладом уродженої патології гіпоталамо-гіпофізарної ділянки може бути так звана адипозогенітальна дистрофія. При даній патології поряд з аменореєю відмічають ожиріння, місяцеподібне обличчя, гіпоплазію статевих органів, дефекти розвитку скелета (плоскостопість, клишоногість, надмірна рухливість у суглобах кісток рук і т. ін.), гіпертрихоз.
Аменорея, що зумовлена ураженням надниркових залоз. Клінічна картина характеризується вірильним синдромом різного ступеня вираженості. Вірильний синдром надниркового походження прийнято називати адреногенітальним синдромом (АГС). Він може бути як уродженим, так і набутим. У свою чергу, набутий АГС іноді є результатом функціональної та органічної патології надниркових залоз.
Уроджений АГС пов’язаний з ензимними порушеннями в корі надниркових залоз: дефіцит кортизону призводить до збільшення продукції АКТГ, що сприяє гіперпродукції андрогенів. Клінічно спостерігається жіночий псевдогермафродитизм, тобто порушення статевого диференціювання зовнішніх статевих органів (але є матка, яєчники, труби), яким властиві гіпертрофія клітора і наявність урогенітального синуса (зовнішні отвори уретри і піхви зливаються в єдине утворення). У пре- і пубертатному періодах з’являється гірсутизм, порушується формування скелета. До 10 років відмічаються швидкий ріст і передчасне окостеніння епіфізів. Характерне також збільшення розмірів грудної клітки, широкий плечовий пояс, вузький таз. Під час статевого дозрівання спостерігається первинна аменорея.
Набутий АГС функціонального характеру пов’язаний з гіперплазією кори надниркових залоз, а органічна патологія зумовлена їхньою пухлиною (аренобластома). Клінічно при гіперплазії кори надниркових залоз домінують гірсутизм і аменорея, а при аренобластомах спостерігається виражений АГС аж до розвинутого інтерсексуального типу маскулінізації (хлоп’яча поведінка).
Яєчникова форма аменореї трапляється найчастіше і становить 40-50 % усіх аменорей. Ця форма залежить від недостатньої функції яєчників або їх відсутності, яка може бути первинною, генетично зумовленою (дисгенезія гонад), і вторинною, при видаленні яєчників (кастрації) в дитячому та юнацькому віці.
Гіпофункція яєчників може бути наслідком ураження гіпота- ламо-гіпофізарної ділянки, а також виникнути внаслідок запальних процесів у яєчниках, тяжких інфекційних захворювань у пре- і пубертатному періодах.
При цьому зміни мають різнонаправлений характер. При незначній недостатності фолікули ростуть, але, не досягаючи стадії граафового пухирця, регресують. При глибокій недостатності визначаються лише примордіальні фолікули без тенденції до їх росту. Залежно від ступеня змін яєчникової тканини спостерігається гормональна недостатність різного ступеня, що є основним чинником у розвитку статевого та соматичного інфантилізму.
Аменорея яєчникового генезу можлива при органічному ураженні пухлиною (аренобластома) або при склерокістозних змінах у яєчниках. Склерокістозні яєчники, або синдром Штейна — Ле- венталя, характеризуються порушенням стероїдогенезу в яєчниках внаслідок неповноцінності ензимних систем, що призводить до надходження в організм значної кількості андрогенів. У склерокістозних яєчниках відбувається потужний розвиток сполучної тканини в кірковому і мозковому шарах, а також склероз стінок судин і гіперплазія елементів тека-тканини поряд зі збільшенням кістозно-атрезуючих фолікулів, що спричинює потовщення білкової оболонки у 8-10 разів. Ці зміни зумовлюють ановуляцію.
Аменорея яєчникового походження пов’язана з уродженою патологією, зокрема з дисгенезією гонад (синдром Шерешевського—Тернера). Це первинний дефіцит розвитку яєчникової тканини, який зумовлений уродженою вадою розвитку та неповним набором хромосом — 45Х0. При цьому 80 % осіб жіночої статі мають негативний статевий хроматин. Причиною розвитку дисгенезії гонад можуть бути також інфекція або інтоксикація в період статевого диференціювання ембріональних гонад.
Синдром Шерешевського—Тернера характеризується первинною аменореєю, відсутністю вторинних статевих ознак, недорозвиненими молочними залозами і недостатнім оволосінням геніталій, короткою шиєю, наявністю шкірної складки, низьким зростом, вираженим гіпогеніталізмом, численними вадами розвитку, розумовою відсталістю, остеопорозом, короткими кистями і ступнями, аномалією рисунка шкіри кистей і ступень.
Гіпофункція яєчників проявляється по-різному: від різко виражених форм оваріальної недостатності, близьких до повної відсутності функції яєчників, до майже нормальної їх функції. Відповідно розлади менструальної функції також різні: від гіпоменструального синдрому до аменореї.
Клінічно для яєчникової аменореї характерні:
1) пізній та недостатній розвиток первинних і вторинних статевих ознак у поєднанні з соматичною недостатністю в період статевого дозрівання;
2) гіпотрофія розвинених вторинних і первинних статевих ознак за умов виникнення яєчникової недостатності після статевого дозрівання. При вираженій яєчниковій недостатності з’являється симптоматика, подібна до клімактеричного синдрому (дратівливість, зниження пам’яті, головний біль, пітливість та ін.), нерідко виникає ожиріння внаслідок зниження окиснювальних процесів при гіпофункції яєчників.
Склерокістоз яєчників клінічно проявляється гіпоменструальним синдромом або аменореєю, гірсутизмом і двобічним збільшенням яєчників за наявності правильної жіночої будови тіла і добре розвинутих статевих ознак.
Маткова форма аменореї буває первинною (уроджені аномалії розвитку матки, туберкульозний ендометрит у дитинстві, дифтерія) та вторинною. Вторинне ураження ендометрія може спостерігатися при запальних процесах, травмах базального шару ендометрія під час внутрішньоматкових втручань. У період статевого дозрівання маткова форма аменореї трапляється дуже рідко і частіше є результатом туберкульозного ендометриту (на стадії кінцевого рубцювання).
«Несправжня» маткова аменорея виникає за умов, що у функціональному шарі ендометрія відбуваються нормальні циклічні зміни (проліферація, секреція), але менструальна кров не виділяється внаслідок уродженої перешкоди (облітерація травмованого шийкового каналу, відсутність отвору в дівочій пліві).
Діагноз і диференційний діагноз рівня та характеру ураження при аменореї має особливе значення, тому що лікування аменореї залежить від характеру та рівня ураження. Слід врахувати особливості анамнезу, клінічної картини захворювання, даних загального, спеціального та гормонального обстеження хворої.
Важливо з’ясувати характер розвитку дівчинки, час появи вторинних статевих ознак, наявність або відсутність у дитинстві гострих або тривалих інфекційних захворювань (скарлатина, туберкульоз, хронічний тонзиліт та ін.). Під час загального огляду хворої необхідно звернути увагу на тип будови тіла, розвиток підшкірної жирової клітковини, скелета, ступінь розвитку вторинних статевих ознак та їх відповідність віковому періоду дівчинки. Оцінки анамнезу, загального та спеціального обстеження визначають спрямованість подальших спеціальних досліджень.
При підозрі на гіпоталамо-гіпофізарний характер аменореї необхідно виключити наявність пухлини в даній ділянці. З цією метою проводяться рентгенографія черепа і турецького сідла, офтальмологічне дослідження з обов’язковим визначенням полів зору і стану очного дна.
При пухлині гіпофіза на рентгенограмі діагностують деформацію та зміни розмірів турецького сідла в поєднанні з «пальцьовими втисканнями» і посиленням судинного рисунка в ділянці кісток склепіння черепа внаслідок стискання пухлиною III шлуночка мозку і підвищення внутрішньочерепного тиску.
При офтальмологічному дослідженні в результаті тиску пухлини на ділянку очного перехрестя виявляють бітемпоральну геміанопсію, застійні соски очних нервів.
Ураження гіпоталамічних і гіпофізарних відділів характеризуються порушенням обмінних процесів, особливо зниженням основного обміну. Порушення вуглеводного обміну можуть проявлятися у вигляді гіпо- та гіперглікемії (цукрова крива з навантаженням) аж до латентної форми цукрового діабету. На електроенцефалограмі простежується дезорганізація біоелектричного ритму, що йде з глибинних структур, і зміщення серединних структур мозку.
Характерним для гіпоталамо-гіпофізарної аменореї, з точки зору функціональних розладів, є виражене зниження секреції гонадотропінів. Визначити зниження рівня ФСГ та ЛГ можна за допомогою радіоімунологічного методу в крові та сечі, а також гормональних проб.
Яєчниковий генез аменореї виявляють за тестами функціональної діагностики. Залежно від ступеня гіпоестрогенемії, показники їх різні. При незначній гіпоестрогенемії може спостерігатися симптом «зіниці» + або ++, помірне зниження каріопікнотичного індексу (КІ) базальна температура монофазна, у слизовій оболонці матки під час менструації виявляється проліферація. При суттєвій яєчниковій недостатності симптом «зіниці» завжди негативний, КІ різко знижений, у мазках переважають базальні та парабазальні клітини, слизова оболонка матки атрофічна, інколи з явищами ранньої проліферації. Екскреція естрогенів і прегнандіолу знижена, тимчасом як гонадотропіни виявляються у значній кількості.
Для уточнення діагнозу склерокістозних яєчників проводиться рентгенопельвіографія (збільшені контури яєчників на рентгенограмі). Але особливо достовірні дані отримують при лапароскопії з біопсією яєчникової тканини. Тести функціональної діагностики при склерокістозних яєчниках свідчать про їх гіпофункцію. Рівень 17-КС у сечі може бути дещо підвищеним.
Уроджений генез яєчникової аменореї діагностується на основі характерного вигляду хворої (синдром Шерешевського—Тернера) і підтверджується цитогенетичними дослідженнями каріотипу (хромосомного набору), наявністю статевого хроматину в мазках слизової оболонки порожнини рота. При синдромі 45Х0 статевий хроматин відсутній.
Хворим з вірильним синдромом, гірсутизмом необхідне ретельне дослідження функції надниркових залоз. При клінічно вираженому АГС необхідно виключити пухлину або гіперплазію кори надниркових залоз. Для цього проводиться рентгенографія надниркових залоз в умовах ретропневмоперитонеума.
З метою диференційної діагностики рівня ураження при аменореї, а також вірильних проявів надниркових залоз, яєчникового або гіпоталамо-гіпофізарного генезу (пухлина, гіперплазія кори) широко використовують функціональні проби, які базуються на стимуляції або пригніченні функції органів-«мішеней» при введенні відповідних гормональних препаратів.
Застосовуються такі функціональні проби:
1. Проба з кортизоном (преднізолон 10-20 мг) або гідрокортизоном 50-100 мг протягом 5 днів. Уведення вказаних препаратів блокує адренокортикотропну активність гіпофіза, і кількість 17-КС при гіперплазії кори надниркових залоз знижується, а при пухлинах — залишається незмінною. При яєчниковому генезі андрогенної дії кількість 17-КС також незмінна.
2. Проба з АКТГ: уведення препарату (по 40 ОД внутрішньом’язово протягом 2 днів) збільшує кількість 17-КС при ураженні гіпофіза і не змінює — при пухлинах яєчників.
3. Для диференційної діагностики вірильних проявів яєчникового або наднирковозалозного генезу можна використовувати інфекундин — преднізолонову пробу. Інфекундин блокує дію гіпофіза на яєчник. Протягом 10 днів дівчина отримує по 2 таблетки інфекундину, а з 6-го дня, крім того, — 20 мг преднізолону. При цьому можливі три варіанти відповіді: а) вміст 17-КС зменшується після прийому інфекундину більш ніж на 50 % — яєчниковий генез андрогенії; б) якщо вміст 17-КС зменшений на 50 % тільки після преднізолону — наднирковозалозний генез; в) при незначному зменшенні вмісту 17-КС після першої та другої половини проби можна говорити про змішаний генез аменореї.
4. Проба з хоріогоніном базується на стимуляції функції яєчників цим препаратом (ХГ діє аналогічно ЛГ) і вказує, що аменорея є первинною або залежить від порушень функції гіпофіза. Якщо після уведення ХГ (по 1500 МО протягом 5 днів) з’являються кров’янисті виділення зі статевих шляхів, то причини аменореї пов’язані з порушенням функції гіпофіза, якщо ні, то вона, як правило, яєчникового походження.
Припущення про маткову форму аменореї може виникнути при збереженні нормальних показників тестів функціональної діагностики, що свідчить про відсутність змін гіпоталамо-гіпофізарно-яєчникової регуляції менструального циклу. Для уточнення діагнозу слід провести огляд гімена у дівчаток (відсутність отвору) і зондування каналу шийки матки (його зрощення) для виключення «несправжньої» маткової аменореї. Діагностичне вишкрібання слизової оболонки матки дозволяє визначити характер і ступінь ураження ендометрія (рубцеві зміни, туберкульозний ендометрит). Доцільно також при матковій аменореї проводити гістероскопію та гістерографію (визначають синехії, спайки, атрофію ендометрія).
Лікування аменореї проводять залежно від діагностованого характеру та рівня ураження. При органічних ураженнях, тобто пухлинах мозку і надниркових залоз, — оперативне лікування, при пухлині гіпофіза — рентгенотерапія.
Якщо аменорея зумовлена функціональною або вродженою патологією, то лікування проводять гормональними препаратами. Основними моментами гормонального лікування є: естрогенна підготовка; циклічна (замісна) терапія; терапія, що розрахована на ефект «відміни».
Естрогенна підготовка полягає в систематичному введенні лише естрогенних гормонів, частіше пролонгованої дії: естрадіол-дипропіонат 0,1 % — по 1 мл внутрішньом’язово 1-2 рази на тиждень протягом 4-6, 10-12 міс. з перервами, упродовж кількох років. Естрогенна підготовка розрахована на стимуляцію розвитку статевих органів і вторинних статевих ознак і появу менструальноподібних кров’янистих виділень.
В основі циклічної (замісної) гормонотерапії лежить імітація нормального менструального циклу. Схема для створення 28-денного циклу така: на 4-6-8-10-12-й дні призначають по 10 000 ОД синестролу (0,1 % — 1,0 г) або фолікуліну, на 14-16-18-й дні — по 10 000 ОД естрогенів, 10 мг прогестерону (або по 1500 МО ХГ), а з 20-го по 25-й день щодня по 5-10 мг прогестерону, далі — перерва 8-10 днів. Зазвичай проводять 2-3 цикли. Після 1-4-місячної перерви знову повторюють 1-2 цикли лікування, інколи тривалістю до 2 років. Така терапія нормалізує систему «гіпоталамус — гіпофіз — яєчники — матка», сприяє відновленню в ній циклічних процесів і активує функцію яєчників.
З цією ж метою застосовується лікування синтетичними про- гестинами (інфекундин, бісекурин, овулен, мегестранол та ін.): по 1 таблетці з 5-го по 25-й день менструального циклу протягом 3-4 міс. Синтетичні прогестини блокують гонадотропну активність гіпофіза, і після відміни препарату відмічається посилення функціональної активності гіпоталамо-гіпофізарної системи (ефект «відміни»), зростання продукції гонадотропінів, що сприяє активації функції яєчників.
Зважаючи на те, що аменорея пов’язана з неврологічними розладами, рекомендується седативна терапія: белоспон, белоїд, бром-валеріанова мікстура, а при виражених емоційно-психічних розладах призначаються протягом 1-3 тиж. транквілізатори — седуксен, еленіум.
При гіпоталамо-гіпофізарних аменореях функціонального характеру доцільне застосування гормональних препаратів, лікарського електрофорезу, фізіотерапії. Ефективне призначення циклічної гормонотерапії та трансназального гальваноелектрофорезу 2 % розчином вітаміну В1, 2 % розчином кальцію хлориду, 0,25 % розчином димедролу, іоногальванізації за методом Щербака, вітамінів групи С, Е.
При адипозогенітальній дистрофії застосовують малокалорійну дієту з обмеженням жирів, вуглеводів, ЛФК. Із гормональних засобів — тиреоїдин (по 0,002-0,1 г на добу), рекомендується призначення естрогенів пролонгованої дії. Гормональне лікування в поєднанні з дієтою та фізкультурою спрямоване на ліквідацію ожиріння та гіпогеніталізму.
Лікування яєчникової форми аменореї полягає в плановому введенні статевих гормонів. У разі вираженої гіпоплазії (гіпофункції) яєчників лікування складається з двох етапів: І — стимуляція розвитку первинних і вторинних статевих ознак, ліквідація нервово-вегетативних процесів і трофічних порушень; II — поява циклічних процесів на гіпоталамо-гіпофізарно-яєчниковому матковому рівні.
На І етапі проводиться естрогенна підготовка, а при появі кров’янистих виділень переходять на циклічну гормональну терапію.
Якщо гіпофункція яєчників незначна, необхідно використовувати лише циклічну гормонотерапію або лікування синтетичними прогестинами. Одночасно з гормонотерапією доцільно призначати діатермію на крижову ділянку для покращання кровопостачання органів малого таза.
Лікування склерокістозних яєчників хірургічне і полягає в їх двобічній клиноподібній резекції, бажано малоінвазивними методами.
Лікування хворих з дисгенезією гонад (синдром Шерешевського—Тернера) доцільно розпочинати з 10-12 років, до періоду статевого дозрівання. Лікування тиреоїдином і анаболічними стероїдами спрямоване на усунення соматичних диспропорцій. Після 16 років можна застосовувати естрогени з метою зменшення статевого інфантилізму. Якщо естрогени призначати до 10-12 років, це призведе до передчасного скостеніння епіфізів.
Лікування маткової форми аменореї проводять з урахуванням її етіології. При несправжній аменореї необхідно провести розтин гімена або бужування каналу шийки матки. При запальній етіології призначають протизапальну терапію, лікування естрогенами та циклічну гормонотерапію. Одночасно проводиться діатермія крижової ділянки з метою посилення гіперемії матки, її придатків і підвищення їх чутливості до гормональної дії.
Пубертатні маткові кровотечі (ПМК) у структурі інших порушень менструальної функції у підлітковому періоді становлять 22-35 % (від загальної кількості хворих, що страждають на порушення менструальної функції), у структурі гінекологічної патології у дівчат-підлітків — 11-15 % (від загальної кількості гінекологічної патології).
Функціональний стан вищої нервової діяльності, що контролює регуляторні механізми менструальної функції, у період статевого дозрівання нестійкий; створення диференціації у корі головного мозку і, особливо, в гіпоталамічних центрах недостатнє. Електрична активність кори великих півкуль мозку дівчат віком 11-15 років не досягає рівня дорослих жінок. Матка у дівчат ще остаточно не розвинена, її рецептори неповноцінні, потенціал сприйняття маткою подразнень і проведення їх до центральної нервової системи виражений слабко. При цьому гіпофіз отримує спотворені імпульси і в ньому не координується синтез усіх гонадотропних гормонів, а переважає продукція ФСГ і не продукуються в достатній кількості ЛГ і ЛТГ.
Гормональна функція яєчників виражена на цьому фоні недостатньо, а їх рецепторний апарат недосконалий.
Зовнішні та внутрішні подразники можуть легко порушувати регуляторний механізм менструальної функції, перешкоджають встановленню її стереотипу і викликають ювенільні маткові кровотечі.
До чинників, що сприяють кровотечам, належать стреси, фізичні травми, перевтома, несприятливі побутові умови, гострі або хронічні інфекції, інтоксикації, гіпо- й авітамінози, порушення функції щитоподібної залози і кори надниркових залоз.
Важливу роль у виникненні ПМК відіграють хронічні та гострі інфекційні захворювання, неповноцінне харчування (гіповітамінози), психічні травми, психоемоційні навантаження. В анамнезі дівчат із ПМК відмічають наявність гострих інфекційних і вірусних інфекцій (вітряна віспа, краснуха, кір, скарлатина, епідемічний паротит) тощо.
Суттєве значення у виникненні ПМК має екстрагенітальна патологія: захворювання шлунково-кишкового тракту, особливо часто — гепатобіліарної системи, вегетосудинна дистонія, епілепсія, гіпофункція щитоподібної залози, захворювання органів дихання, алергічні реакції, захворювання крові та ін. (рис. 10).
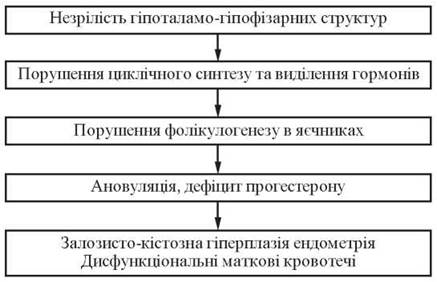
Рис. 10. Патогенез виникнення пубертатних маткових кровотеч
В основі функціональних маткових кровотеч лежить тривала персистенція фолікула або атрезія декількох фолікулів. І в тому, і в іншому випадках цикл буває однофазним. Ендометрій знаходиться під впливом абсолютної великої кількості естрогенів, або під тривалою дією естрогенів без урівноваження їх прогестероном. При цьому ендометрій надмірно проліферує та секреторно не трансформується.
Зазвичай при персистенції фолікула кровотеча рясніша через велику кількість естрогенів у організмі та значнішу проліферацію ендометрія, ніж при атрезії фолікула.
Пубертатні маткові кровотечі бувають циклічними (своєчасна менструація переходить у кровотечу) і ациклічними (відбувається затримка менструації з подальшою рясною кровотечею). Тривалість кровотечі коливається від кількох днів до кількох місяців. Кровотечі бувають зрідка, але за характером тривалі та рясні.
Ювенільні маткові кровотечі, як правило, супроводжуються анемією, яка інколи сягає значного ступеня. Це пояснюється недостатньою скорочувальною здатністю матки, гормональним дисбалансом у період статевого дозрівання, а також вторинним порушенням згортальної та протизгортальної систем крові, що посилює крововтрату.
Провідним симптомом дисфункціональних маткових порушень є кровотеча зі статевих шляхів. Дівчата скаржаться на загальну слабкість, запаморочення, головний біль, прискорене серцебиття, поганий сон і апетит, знижену працездатність, дратівливість, плаксивість.
При огляді привертають увагу блідість шкірних покривів і видимих слизових оболонок, тахікардія, низький артеріальний тиск. Прояви названих симптомів залежать від ступеня анемії, тривалості кровотечі та порушень гемодинаміки. Стан дівчинки необхідно оцінити за даними фізичного розвитку та соматичного статусу, звернути особливу увагу на серцево-судинну систему і функцію печінки.
При скаргах на кровотечу потрібно з’ясувати, з якого віку менархе, його характер, регулярність, а також характер наступних менструацій (тривалість, рясність, болісність).
При гінекологічному дослідженні оцінюються ступінь і порядок розвитку вторинних статевих ознак.
При огляді геніталій звертають увагу на розвиток зовнішніх статевих органів, стан слизової оболонки вульви та дівочої пліви. При ректально-абдомінальному дослідженні визначають положення, розмір, рухливість матки, співвідношення між тілом і шийкою матки, стан придатків матки.
При дисфункціональних маткових кровотечах для уточнення їх причин рекомендується обстеження за тестами функціональної діагностики. При цьому відмічається монофазна базальна температура, КІ (20-40 %), дані при дослідженнях ФСГ, ЛГ і естрогенів варіабельні.
Для диференційної діагностики слід виключити захворювання крові (носові та інші кровотечі; проводять дослідження кількості тромбоцитів, коагулограми, тромбоеластограми), серцево- судинної системи, печінки, порушення функції щитоподібної залози.
Диференційний діагноз проводять з гінекологічними захворюваннями: гормонопродукуючою пухлиною яєчника, туберкульозом геніталій, раком шийки матки, саркомою піхви, травмами статевих органів, порушеною матковою та позаматковою вагітністю.
Вибір методу лікування залежить від інтенсивності кровотечі, ступеня анемії, особливостей фізичного і статевого розвитку, початку менструації та календарного віку.
Перш за все, слід зупинити кровотечу, тобто провести гемостаз, а згодом — лікування, спрямоване на усунення порушень гормональної рівноваги та регуляцію функції яєчників.
Для проведення гемостазу призначають лікувальну суміш, яка вводиться внутрішньовенно: 5 % розчин глюкози — 500,0 мл, 4 ОД інсуліну, 5 ОД окситоцину, 5 % розчин аскорбінової кислоти — від 1,0 до 5,0 мл. Крапельниці готують ex tempore, суміш уводять повільно (25-30 крапель за 1 хв). Не виймаючи голки з вени, шприцом повільно вводять 10,0 мл 10 % розчину хлористого кальцію. Така терапія спрямована на посилення контрактильної здатності матки (Ю. О. Крупко-Большова). Її проводять щодня протягом 5-7 днів. Одночасно призначають гемостатичну терапію.
Для підвищення стійкості капілярів, нормалізації їх проникності, поліпшення мікроциркуляції та з метою гемостазу слід призначати дицинон (етамзилат натрію) по 0,25 г усередину або по 0,25 г парентерально кожні 6 год до припинення кровотечі. Для поліпшення коагуляційних властивостей крові призначають 1,0 мл вікасолу 1 % розчин внутрішньом’язово упродовж 3 днів, або 0,015 г тричі на день усередину впродовж 3-4 днів.
Хлористий кальцій або глюконат кальцію 10 % розчин призначають усередину або внутрішньовенно по 7,0-10,0 мл.
При підвищенні фібринолітичної активності крові застосовують інгібітори фібринолізу — ε-амінокапронову кислоту із розрахунку 1,0 г на 10 кг маси тіла на добу, розділивши дозу на 4-6 прийомів, або внутрішньовенно — 50,0-100,0 мл 5 % розчину зі швидкістю 40-60 крапель за 1 хв, памбу (амбен) дозою 50-100 мг (5-10,0 мл 1 % розчину) — внутрішньовенно.
При лікуванні ПМК широко використовують лікарські рослини: кропиву, гірчак перцевий, деревій, чистець буквицвітний, грицики, гірчак почечуйний, калину та ін., що призначаються у вигляді настоїв або відварів.
Позитивний гемостатичний ефект симптоматичних засобів пов’язаний із комплексним впливом на більшість патогенетичних ланок патологічного процесу.
Важливо зазначити, що клінічна картина пубертатних маткових кровотеч значною мірою визначається характером крововтрати (інтенсивністю, тривалістю), а отже — ступенем анемії.
Підвищена крововтрата у дівчат з ПМК призводить до виникнення вторинної анемії, основною загальною лабораторною ознакою якої є зниження кількості еритроцитів і гемоглобіну (Нb) в одиниці об’єму крові внаслідок її підвищеної втрати. У результаті кількість втраченого організмом заліза перевищує ту, яку дівчина отримує з їжею. Крім того, має значення недостатній вихідний рівень заліза в організмі, який спостерігається в період статевого дозрівання. Таким чином, виникає одна з найбільш розповсюджених форм анемії — залізодефіцитна анемія (ЗДА).
У хворих із ПМК анемія легкого ступеня (Нb нижче 70 г/л) трапляється у 10 % осіб. Анемізація проявляється загальною слабкістю, підвищеною втомлюваністю, млявістю, зниженням апетиту, головним болем, блідістю шкірних покривів і видимих слизових оболонок, тахікардією, у деяких хворих — нудотою, блюванням.
У третини дівчат відмічають прояви вегетосудинної дистонії, психоемоційного напруження, що зумовлено як віковими особливостями підлітків, так і матковими кровотечами із вторинною анемією.
При лікуванні анемії у дівчат із ПМК, згідно з рекомендаціями гематологів, віддають перевагу прийому залізовмісних препаратів усередину, а не їх внутрішньовенному або внутрішньом’язовому застосуванню. Препарати для парентерального введення призначають лише за спеціальними показаннями з обов’язковим визначенням сироваткового заліза для підтвердження дефіциту заліза і при тяжких ентеритах та інших тяжких патологіях шлунково-кишкового тракту.
Кращому засвоєнню заліза сприяє наявність двовалентної солі заліза. Заслуговує на увагу препарат тотема завдяки своїм фармакокінетичним, фармакодинамічним властивостям, вираженій протианемічній активності, оптимальній терапевтичній дозі заліза. Тотема, крім двовалентного заліза, містить мікроелементи мідь і марганець.
Комбінація міді та заліза при лікуванні залізодефіцитної анемії є дуже раціональною, оскільки мідь покращує всмоктування заліза та його утримання еритробластами, а марганець, у свою чергу, проявляє каталітичний ефект на синтез гемоглобіну. Застосовують препарат тотема з розрахунку 10 мг на 1 кг маси тіла двічі на добу (2-4 ампули щодня) з урахуванням показників гемоглобіну та кількості сироваткового заліза в крові протягом лікування. Встановлено, що тотема має високу терапевтичну ефективність, добру переносимість, відсутність побічних дій.
Оскільки ефект від лікування препаратами заліза настає поступово, то, незважаючи на поліпшення загального стану дівчат, необхідно продовжувати лікування цими лікарськими засобами впродовж 2-3 міс. під контролем загального аналізу крові.
Гемотрансфузії при лікуванні анемії у дівчат повинні проводитися тільки за життєвими показаннями, оскільки існує небезпека розвитку сироваткового гепатиту, сенсибілізації організму, інших посттрансфузійних ускладнень.
Встановлено роль серотоніну у процесах формування статевого розвитку та порушеннях менструальної функції. Враховуючи, що серотонін безпосередньо впливає на функцію гіпоталамо-гіпофізарної системи, з метою корекції розладів центральних механізмів регуляції менструальної функції рекомендують негормональний препарат антисеротонінової дії — перитол. До уваги береться ще одна його властивість — здатність нормалізувати масу тіла при її дефіциті, який дуже часто мають дівчата із порушеннями менструальної функції. Препарат застосовується по 4 мг тричі на добу — до припинення кровотечі. Подальші три менструальні цикли перитол призначають за 7-10 днів до початку і під час менструації.
Мефенамінова кислота безпосередньо впливає на процеси ПОЛ, інгібує ферменти циклооксигенази (ЦОГ-1 і ЦОГ-2), що відповідають за синтез простагландинів, порівняно з рештою нестероїдних протизапальних препаратів характеризується найменшою ульцерогенною дією, високою мембраностабілізувальною активністю, запобігаючи тим самим гіпоксичному гемолізу еритроцитів. Призначають її всередину після їди по 0,5 г 4 рази на добу аж до повного гемостазу. З метою профілактики рецидивів ПМК прийом препарату призначають протягом наступних трьох менструальних циклів за 7-10 днів до початку і під час менструації.
При ПМК застосовують фізіотерапевтичні методи: ендо-назальний електрофорез 2 % розчину хлориду кальцію, особливо якщо порушення менструальної функції виникли внаслідок гострого респіраторного вірусного захворювання; гальванізація ділянки верхніх шийних симпатичних гангліїв. Кількість процедур — 10-15 на курс.
При лікуванні ПМК симптоматична терапія не завжди виявляється ефективною, що потребує призначення гормональної терапії. Тому за наявності анемії, при якій показники гемоглобіну нижче 80 г/л та гематокриту — 25 %, слід проводити гормональний гемостаз, який діє досить швидко й ефективно. Припинення кровотечі, як правило, відбувається протягом однієї доби.
При застосуванні у дівчат стероїдних гормонів з метою нормалізації менструальної функції необхідно дотримуватися таких принципів:
— цілеспрямовано впливати на оптимізацію процесу статевого дозрівання;
— намагатися нормалізувати фолікулогенез і стероїдогенез в яєчниках;
— сприяти секреторній трансформації ендометрія та рівномірному його відторгненню;
— гормонотерапія не повинна чинити прямої чи потенційної онкогенної дії на органи-мішені та загострювати хронічні соматичні захворювання;
— гормонотерапія повинна нормалізувати вегетативну та вищу нервову діяльність.
Згідно з рекомендаціями ВООЗ, все ширше використовують гестагенні препарати для лікування менструальних розладів, особливо у період становлення менструальної функції.
Гестагени сприяють нормалізації гонадоліберину, що, у свою чергу, нормалізує функцію яєчників у дівчат з ПМК, а також трансформації слизової оболонки матки з фази проліферації, яка відбувається під монотонною дією естрогенів, у фазу секреції. Ця здатність препаратів використовується при лікуванні ПМК, зумовлених порушенням центральних регуляторних механізмів репродуктивної системи підлітків і недостатністю гормону жовтого тіла.
Найбільш поширеними гестагенними препаратами, які застосовують у лікуванні дівчат, є примолют-нор, норколут і дуфастон. Примолют-нор і норколут, які містять норетистерону ацетат (похідний 19-нортестостерону), призначають по 5 мг один раз або двічі на день з 5-го до 26-го дня передбачуваного менструального циклу (всього 21 день) при значних маткових кровотечах або з 19-го до 26-го дня циклу (всього 7 днів).
Дуфастон є аналогом натурального прогестерону (дидрогестерон), який застосовується перорально, йому притаманні висока біодоступність і стабільні фармакокінетичні показники. Дуфастон не чинить андрогенної, анаболічної та тромбогенної дії на організм, а найважливіше — він не пригнічує овуляцію. Дуфастон застосовують з метою гемостазу по 1 таблетці (10 мг) двічі на день. Тривалість призначення дуфастону така ж, як у вищезгаданих гестагенів (примолют-нор, норколут), і залежить від інтенсивності кровотечі.
Ефективність терапії гестагенами залежить від правильного визначення передбачуваної фази циклу. Припинення кровотечі (гемостаз) досягається протягом 1-2 днів, рідше —3-5 днів.
Така терапія є профілактикою гіперестрогенного стану ендометрія матки, молочних залоз у дівчат. При цьому гіперплазія ендометрія не розвивається, а менструальні реакції помірні.
З метою гемостазу у дівчат з-поміж комбінованих естроген-гестагенних препаратів — комбінованих оральних контрацептивів (КОК) — використовують тільки монофазні засоби, які містять від 30 до 50 мкг етинілестрадіолу. Препарати, що містять дозу етинілестрадіолу нижчу ніж 30 мкг, не завжди забезпечують надійний гемостаз.
Комбіновані монофазні естроген-гестагенні препарати призначають від 1 до 3 (не більше) таблеток на добу, залежно від інтенсивності кровотечі. Як правило, припинення кровотечі відбувається протягом першої доби. Не слід збільшувати дозу препарату (3 таблетки на добу), навіть за наявності кров’янистих виділень, які тривають ще кілька днів.
Після припинення кровотечі доза препарату поступово знижується до 1 таблетки на добу. Тривалість прийому визначається тривалістю кровотечі та вираженістю анемії і продовжується 15-21 день.
Механізм лікувального ефекту КОК полягає у такому:
— прогестини, що містяться в КОК, викликають секреторну трансформацію ендометрія;
— власний механізм менструального циклу пригнічений, але протягом 7 діб перерви настає «кровотеча відміни», яка спричинена зниженням рівня естрогенних гормонів у крові;
— після відміни КОК нормалізується циклічний викид гонадотропінів, відновлюється стероїдогенез в яєчниках («rebound’’-ефект).
Гормональний гемостаз естрогенами у підлітковому віці небажаний через «кровотечі відміни», що призводять до вторинної анемії, також естрогени пригнічують центральні механізми регуляції менструальної функції, що вважається небажаним ефектом у період становлення менструальної функції.
При профузній матковій кровотечі, яка загрожує життю дівчинки, вираженій вторинній анемії (Нb 70 г/л та нижче, гематокрит нижче 20 %) проводять лікувально-діагностичне вишкрібання матки з подальшим патогістологічним дослідженням зскрібка. Це втручання проводять під загальним знеболюванням зі збереженням цілості дівочої пліви, що досягається правильним уведенням відповідних інструментів у піхву пацієнтки.
Пубертатні маткові кровотечі (ювенільні маткові кровотечі) — це дисфункціональні маткові кровотечі у період статевого дозрівання (з менархе до 18-річного віку).
Причиною виникнення пубертатних кровотеч є порушення гормонального гомеостазу дівчини за відсутності органічних порушень статевої сфери (пухлини, аномалії розвитку, порушення згортання крові, тромбоцитопенія тощо).
Основні симптоми ПМК:
— тривалі (більше ніж 7-8 діб) кров’янисті виділення зі статевих шляхів;
— кровотечі, інтервал між якими менше 21 дня;
— крововтрата, яка перевищує 100-120 мл на добу.
Тяжкість захворювання визначається:
— характером крововтрати (інтенсивність, тривалість);
— ступенем вторинної постгеморагічної анемії (легкий, середній, тяжкий).
Розрізняють три ступені тяжкості анемії:
— легкий — рівень Hb 90-119 г/л;
— середній — рівень Hb 70-89 г/л;
— тяжкий — рівень Hb 69 г/л і нижче.
Чинники, які сприяють виникненню ПМК:
— несприятливий перебіг антенатального періоду;
— гострі та хронічні інфекційні захворювання;
— хронічні соматичні захворювання;
— гострі та хронічні форми стресу;
— патологічні стани ендокринних залоз (щитоподібна залоза, надниркові залози, гіпоталамічний синдром).
Обстеження дівчат з ПМК проводиться за алгоритмом, поданим на рис. 11.

Рис. 11. Алгоритм обстеження дівчат із пубертатними матковими кровотечами
Діагноз ПМК встановлюють на підставі анамнезу та даних обстеження.
Анамнез:
— початок кровотечі;
— тривалість кровотечі та її особливості;
— менархе, особливості перебігу та становлення менструальної функції, попереднє лікування;
— особливості перебігу вагітності та пологів у матері дівчини;
— перенесені соматичні захворювання;
— запальні захворювання статевої та сечовидільної системи;
— наявність алергії;
— особливості харчування, наявність гіповітамінозу;
— соціально-побутові умови, екологічні чинники;
— психічні травми, гострий, хронічний стрес.
Обстеження:
— загальний стан (з урахуванням гемодинамічних показників: пульс, артеріальний тиск);
— забарвлення шкіри та слизових оболонок;
— фізичний розвиток, зріст, маса тіла;
— ступінь розвитку вторинних статевих ознак (молочні залози, оволосіння пахвових ділянок, лобка), наявність гіперандрогенії;
— огляд живота (виключення пухлини черевної порожнини).
Гінекологічний огляд (проводиться у присутності матері хворої дівчини або близьких родичів):
— огляд зовнішніх статевих органів (ступінь розвитку, наявність аномалій розвитку, характер кровотечі);
— ректоабдомінальне обстеження (для оцінки стану внутрішніх статевих органів);
— огляд за допомогою гінекологічних дзеркал і бімануальне обстеження у сексуально активних дівчат;
— ультразвукове дослідження органів малого таза (для оцінки розмірів і структури матки, стану фолікулярного апарату яєчників, наявності гіперплазії ендометрія).
Лабораторне обстеження:
— клінічний аналіз крові загальний, включаючи визначення початку та закінчення кровотечі, її тривалості, кількості еритроцитів, гемоглобіну, гематокриту, тромбоцитів;
— біохімічний аналіз крові з визначенням рівня сироваткового заліза;
— коагулограма;
— за необхідності — вивчення рівня гонадотропних (ЛГ, ФСГ, ПРЛ) і статевих гормонів крові, кольпоцитограма.
Консультації профільних спеціалістів: ендокринолога, гематолога, педіатра, невролога.
Диференційна діагностика у дівчат зі скаргами на кров’янисті виділення зі статевих шляхів проводиться за такою схемою:
Анамнез.
Обстеження:
— загальний огляд, AT, пульс;
— огляд зовнішніх статевих органів;
— гінекологічний огляд — ректоабдомінальне або вагінальне дослідження (у сексуально активних дівчат);
— УЗД органів малого таза;
— лабораторне обстеження крові (еритроцити, НЬ, тромбоцити, тривалість кровотечі).
На підставі даних, отриманих внаслідок проведеного дослідження, встановлюють діагноз і визначають алгоритм подальшого лікування хворої (рис. 12, 13).

Рис. 12. Тактика ведення хворих із пубертатними матковими кровотечами залежно від диференційного діагнозу

Рис. 13. Алгоритм лікування пубертатних маткових кровотеч
Лікування ПМК проводять у два етапи:
— І етап — власне гемостаз (проводиться у відділеннях дитячої гінекології або гінекологічних відділеннях);
— ІІ етап — профілактика рецидивів захворювання (проводиться амбулаторно).
Індивідуальний вибір терапевтичних заходів і лікарських засобів визначається особливостями перебігу маткових кровотеч, а також наявністю чи відсутністю ускладнень і ступенем їх тяжкості. Слід пам’ятати, що перед призначенням медикаментозного лікування проводиться вивчення анамнезу з метою виявлення медикаментозної алергії та протипоказань на певний лікарський засіб, соматичної захворюваності дівчини. Гормональні препарати призначаються дівчатам-підліткам за згодою їх батьків (табл. 16, 17).
Таблиця 16. Медикаменти, які застосовуються з метою гемостазу (симптоматична терапія) у дівчат із пубертатними матковими кровотечами
Фармако-терапевтична група засобів |
Назва препарату |
Спосіб застосування |
Добова доза |
Тривалість призначення |
Гормон задньої частки гіпофіза |
Окситоцин |
Внутрішньовенно крапельно у 500 мл 5 % розчину глюкози |
1 мл |
5-7 днів |
Гемостатичні засоби |
Етамзилат натрію |
Внутрішньом’язово, перорально |
2 мл 1-4 рази, 0,25 г 4 рази |
7 днів |
Вікасол |
Внутрішньом’язово, перорально |
1 % 1 мл по 0,015 г тричі |
3 дні |
|
Засоби, які зміцнюють судинну стінку |
Аскорутин |
Перорально |
по 0,25 г тричі |
7 днів |
Засоби, які підвищують тонус і скоротливу активність міометрія |
Кропива, гірчак перцевий, грицики звичайні |
Перорально у вигляді настоїв |
100 мл, тричі на добу |
7 днів |
Протианемічні засоби |
Залізовмісні препарати |
Перорально |
1 раз на добу |
Тривалий час |
Таблиця 17. Медикаменти, які застосовують з метою гормонального гемостазу
Препарат |
Склад |
Кількість діючої речовини у таблетці, мг |
Добова доза, табл. |
Тривалість призначення, днів |
Гестаген |
Дидрогестерон |
10 |
2 |
15-21 |
Норетистерону ацетат |
5 |
1-2 |
15-21 |
|
Комбіновані естроген-гестагенніпрепарати (КОК) |
Етинілестрадіол + норетистерону ацетат |
0,05; 1,0 |
1-3 |
15-21 |
Етинілестрадіол + левоноргестрел |
0,05; 0,15 |
1-3 |
15-21 |
|
Етинілестрадіол + левоноргестрел |
0,03; 0,15 |
1-3 |
15-21 |
Показання до гормонального гемостазу:
— тривала та рясна кровотеча з наявністю вторинної анемії;
— відсутність ефекту від симптоматичної терапії при помірній і тривалій кровотечі;
— тривалі кровотечі та наявність гіперплазії ендометрія (М-ехо більше 10 мм).
Принципи терапії статевими стероїдними гормонами у дівчат-підлітків:
— можливість цілеспрямовано впливати на оптимізацію процесу статевого дозрівання;
— гормонотерапія не повинна порушувати фолікулогенез і має сприяти нормалізації стероїдогенезу та секреторної трансформації ендометрія;
— гормонотерапія не повинна загострювати хронічні соматичні захворювання;
— гормонотерапія не повинна виявляти прямої та потенційної онкогенної дії на органи-мішені.
Показання до хірургічного лікування (лікувально-діагностичне вишкрібання стінок порожнини матки) такі:
— профузна маткова кровотеча, яка загрожує життю пацієнтки;
— виражена вторинна анемія (Нb 70 г/л і нижче, гематокрит нижче 25,0 %);
— підозра на патологічні зміни структури ендометрія (поліп ендометрія за даними УЗД малого таза).
Слід дотримуватися умов для проведення лікувально-діагностичного вишкрібання матки, а саме:
— згоди батьків неповнолітньої хворої дитини;
— наявності анестезіологічної служби для адекватного знеболювання;
— наявності інструментарію, що дає змогу провести вишкрібання зі збереженням цілості дівочої пліви, що досягається правильним уведенням відповідних інструментів у піхву пацієнтки;
— патогістологічне дослідження отриманого матеріалу.
Лікування ПМК передбачає формування менструального циклу у дівчат і відіграє важливу роль у профілактиці рецидивних порушень менструальної функції:
— ліквідації етіологічних чинників, що сприяють виникненню ПМК;
— нормалізації менструальної функції дівчини, що забезпечується призначенням медикаментозних засобів;
— дотриманні режиму повноцінного харчування, проведенні загальнооздоровчих заходів;
— за наявності вторинної анемії призначають залізовмісні засоби.
Залежно від типу гемостазу проводять протирецидивну терапію (рис. 14).
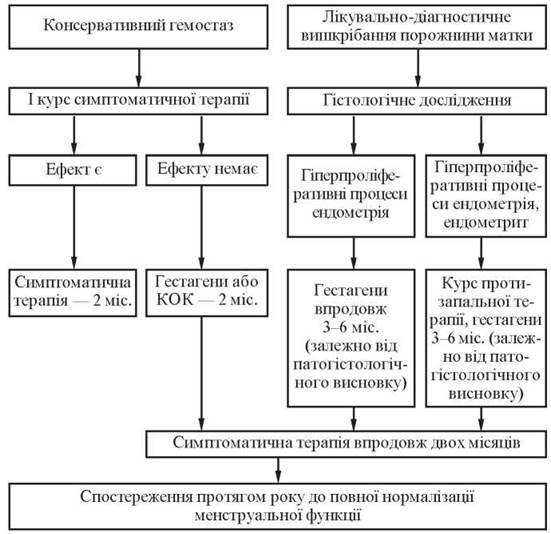
Рис. 14. Алгоритм протирецидивної терапії
Протирецидивна терапія гормональними препаратами призначається протягом 2-3 менструальних циклів. Кількість циклів гормональної терапії залежить від загального стану дівчини, а також стану яєчників, ендометрія (за даними УЗД). При цьому якщо гормони призначали на фоні гіперплазії ендометрія, то на час настання менструальноподібної реакції дівчат рекомендують госпіталізувати (табл. 18).
Таблиця 18. Медикаменти, що застосовуються з метою нормалізації менструального циклу (симптоматична терапія)
Фармако-терапевтичні засоби |
Назва препарату |
Спосіб застосування |
Доза |
Курс лікування |
Вітаміни |
Фолієва кислота |
Перорально |
1 мг тричі на добу |
5-15-й день циклу |
Токоферолу ацетат |
Перорально |
100 мг |
16-28-й день циклу |
|
Аскорбінова кислота |
Перорально |
50 мг тричі на добу |
16-28-й день циклу |
|
Гомеопатичні препарати, що нормалізують менструальний цикл |
Перорально |
Згідно з інструкцією |
3 міс. |
|
За наявності виражених гіперпластичних процесів ендометрія, які підтверджуються результатами гістологічного дослідження (аденоматозних поліпів), гестагени призначають з 5-го дня від проведеного лікувально-діагностичного вишкрібання по 25-й день менструального циклу протягом 3 міс. із обов’язковим УЗД малого таза у динаміці лікування. При цьому звертають особливу увагу пацієнток на необхідність позачергового обстеження із УЗД при затримці менструації на 10 днів для своєчасного виявлення гіперплазії ендометрія. За даними УЗД ендометрія матки через 3 міс. вирішується питання про подальше призначення гормональної терапії (табл. 19).
Таблиця 19. Медикаменти, що застосовуються з метою гормональної корекції (протирецидивна терапія)
Препарат |
Склад |
Кількість діючої речовини у таблетці, мг |
Добова доза, табл. |
Курс лікування, днів |
Гестаген |
Дидрогестерон |
10 |
2 |
з 16-го по 25-й |
Норетистерону ацетат |
5 |
1-2 |
з 16-го по 25-й |
|
Комбіновані естроген-гестагенніпрепарати (КОК) |
Етинілестрадіол + гестоден |
0,05; 0,075 |
1 |
з 5-го по 25-й |
Етинілестрадіол + дезогестрел |
0,03; 0,15 |
1 |
з 5-го по 25-й |
|
Етинілестрадіол + гестоден |
0,02; 0,075 |
1 |
з 5-го по 25-й |
До критеріїв ефективності лікування ПМК належать:
— нормалізація менструального циклу протягом року;
— відсутність рясних і тривалих крововиділень під час місячних;
— відсутність больового синдрому під час місячних;
— відсутність патологічних змін з боку внутрішніх геніталій при ректоабдомінальному й ультразвуковому обстеженні.
Відповідно до Наказу МОЗ України № 503 від 28.12.02 р. «Про удосконалення амбулаторної акушерсько-гінекологічної допомоги в Україні» впроваджено стандартні лікувально-профілактичні заходи щодо порушень менструального циклу в дівчат і підлітків (дод. 1).