ХИРУРГИЯ НОВОРОЖДЕННЫХ - 1976
2. ЧАСТНЫЕ РАЗДЕЛЫ
8. Пороки развития отдельных органов и систем
Болезнь Гиршпрунга.
Клинические проявления болезни Гиршпрунга у новорожденных в большинстве случаев характеризуются развитием картины полной непроходимости толстой кишки (острая, декомпенсированная форма болезни Гиршпрунга). Излечение ребенка возможно лишь оперативным путем. Выбор метода операции обусловлен состоянием ребенка, характером клинических проявлений, наличием условий для проведения операции, опытом хирурга в производстве данного оперативного вмешательства у новорожденного. При тяжелом состояние ребенка, отсутствии необходимых условий и, в частности, опыта у хирурга первым этапом производят паллиативную операцию, предусматривающую отведение кала из кишечника, делают один из вариантов колостомы. Выбор метода колостомии зависит от формы заболевания — характера и протяженности аганглиопарной зоны.
В последние годы мы пользуемся рекомендацией Rickham (1971). При низкой короткой спастической зоне накладываем противоестественный задний проход на восходящую кишку. При протяженной зоне выводим наружу конец расширенной кишки. Подобная тактика позволяет провести последующую радикальную операцию у больных с короткой низкой аганглионарной зоной под защитой противоестественного заднего прохода. При длинной спастической зоне, наоборот, отсутствие противоестественного заднего прохода на восходящей кишке дает возможность мобилизовать и низвести кишку на нужную длину.
Техника операции. Положение ребенка — на спине. Под общим обезболиванием небольшим разрезом по ходу кожной складки на 2 — 4 см выше крыла подвздошной кости справа вскрывают брюшную полость. В рану извлекают восходящую кишку. В брыжейке кишки проделывают отверстие, через которое проводят стеклянную трубку. На приводящее и отводящее колена кишки непосредственно под стеклянной трубкой накладывают по два серо-серозных шва, формируют двустволку. Оба конца двустволки выводят в рану и фиксируют швами сначала к брюшине, затем к апоневрозу и мышцам. Стеклянная трубка препятствует ускальзыванию кишки в брюшную полость. Ее оставляют на 8 — 10 дней. При тяжелом состоянии больного и необходимости экстренной разгрузки кишечника кишку вскрывают сразу, края ее подшивают к коже. У большинства больных кишку обкладывают салфетками, смоченными вазелиновым маслом, просвет ее вскрывают диатермокоагулятором на следующий день, когда произошла склейка краев раны с кишкой. При вскрытии рассекают не более 3/4 окружности кишки, брыжеечный край оставляют целым. После того как необходимость в стоме отпала, проходимость кишки восстанавливают внебрюшинным способом, отпрепаровывают края кишки, ушивают дефект кишечной стенки.
В случаях, когда необходимо длительное функционирование колостомы или нужна особенно тщательная асептика на промежности, принятая методика не дает желаемого эффекта. Узкая дорожка (1/4 или 1/3 диаметра кишки), перистальтируя, увлекает за собой каловые частицы, которые в конечном итоге проходят в дистальный отдел кишки. Поэтому в ряде случаев целесообразно полностью пересечь кишку, заглушить дистальный ее отдел, а проксимальную культю вывести на кожу в виде розетки, предварительно удалив овальный участок кожи во избежание стенозирования противоестественного заднего прохода.
У больных с протяженной аганглионарной зоной слева в подвздошной области вскрывают брюшную полость. В рану выводят сигмовидную кишку, находят место перехода суженного участка в расширенный. В месте перехода спазмированной части в расширенную пересекают кишку. Культю дистального отрезка ушивают двухрядным швом и опускают в брюшную полость. Конец проксимального отрезка выводят в рану и подшивают сначала к брюшине, затем к краям кожной раны.
После соответствующей подготовки и улучшения состояния ребенка проводят радикальную операцию. Последняя предусматривает резекцию нефункционирующей, аганглионарной зоны и восстановление проходимости кишечника.
В настоящее время наибольшее распространение получили операции типа Свенсона, Соаве и Дюамеля (С. Я. Долецкий, 1956; 10. Ф. Исаков, 1965; Г. А. Баиров, 1968; 10. Ф. Исаков, А. И. Ленюшкин, С. Я. Долецкий, 1972). У новорожденных принципиальное преимущество имеет наиболее простой и менее травматичный метод Дюамеля. В каждом конкретном случае хирург при выборе метода радикальной операции взвешивает целую группу факторов, среди которых не последнюю роль играет личный опыт хирурга.
Техника радикальной операции по методу Дюамеля. Положение больного — на спине. В уретру ставят постоянный катетер. Операцию производят две группы хирургов (4 человека). Первым этапом вскрывают брюшную полость срединным разрезом. В рану выводят сигмовидную кишку, резецируют суженный участок и еще 4 — 5 см расширенной зоны. Соответственно мобилизуют брыжейку кишки. Затем, после предварительного введения новокаина. слова сзади от прямой кишки надсекают брюшину в месте ее переходной складки и образуют тоннель между прямой кишкой и передней поверхностью крестца до наружного сфинктера. Проводят тщательный гемостаз. Прямую кишку непосредственно над переходной складкой брюшины пересекают. Дистальную культю ушивают наглухо двумя рядами швов или механическим швом, на проксимальный конец надевают резиновый колпачок (палец от перчатки).
Вторым этапом растягивают пальцами сфинктер прямой кишки, слизистую оболочку кишки обрабатывают раствором сулемы и спиртом. По нижней полуокружности анального отверстия в 0.5 см от края слизистой рассекают стенку прямой кишки через все слои. При этом тщательно избегают возможного повреждения сфинктера. Разрез соединяют с просветом туннеля между задней стенкой кишки и крестцом. Через рану с помощью корнцанга низводят конец мобилизованной сигмовидной кишки. Правильное положение брыжейки кишки и степень натяжения ее контролирует ассистент со стороны брюшной полости. Подлежащий удалению участок кишки резецируют на уровне анального отверстия. Заднюю полуокружность низведенной сигмовидной кишки подшивают через все слои капроновыми швами по краю раны. Переднюю поверхность редкими швами сшивают с задней стенкой прямой кишки через все слои. Образованную шпору передавливают зажимом Баирова или пережимают ее по краям мощными зажимами, концы которых должны соприкасаться.
Ravich (1970) сшивает стенки кишки механическим швом и иссекает избыток кишечной стенки.
Околоректальное пространство дренируют через отдельный прокол кожи между анальным отверстием и копчиком. Одновременно хирурги, работающие со стороны брюшной полости, фиксируют несколькими швами культю прямой кишки к стенке низведенной сигмовидной кишки. Париетальную брюшину фиксируют к стенке низведенной кишки, создают подобие переходной складки брюшины. Брюшную полость послойно ушивают наглухо.
Зажимы или раздавливающий зажим отпадают самостоятельно через 7 — 9 дней после операции. К этому времени стенки кишок срастаются и образуется новая, несколько большая, чем в норме, ампула прямой кишки. Осложнения операции чаще всего обусловлены неправильным выполнением технических приемов. Так, при выведении кишки вне сфинктера прямой кишки в дальнейшем развивается недержание кала.
Неправильное наложение зажимов ведет к образованию «паруса» и нарушению акта дефекации. Устранение этого осложнения проводят оперативным путем.
Техника радикальной операции по методу Соаве. Подготовка к операции, положение больного и бригады хирургов такие же, как и при операции Дюамеля. Производят лапаротомию. В рану выводят сигмовидную кишку, брыжейку которой блокируют новокаином. Намечают место резекции и соответственно мобилизуют кишку с учетом топографии сосудистых аркад. Целесообразно придерживаться совета А. И. Ленюшкина (1972) и сохранять верхнюю ректальную артерию, так как параллельно ей проходят нервные стволы нижнего надчревного и верхнего геморроидального сплетений. После подготовки и мобилизации кишки в 5 — 6 см от переходной складки брюшины по бессосудистой зоне в поперечном направлении осторожно рассекают серозно-мышечный слой кишки. Важно правильно войти в подслизистый слой и не нарушить при этом целости слизистой оболочки. Характерный темновишневый цвет подслизистого слоя облегчает ориентировку.
Далее начинают осторожно отделять серозно-мышечный слой от слизистой оболочки. В отдельных случаях выделение слизистого цилиндра облегчается после введения новокаина. По мере отделения слизистой на края серозно-мышечного цилиндра накладывают швы- держалки, которые облегчают последующие манипуляции. Так, последовательно с помощью препаровочных тупферов отделяют слизистую оболочку от серозномышечного цилиндра по всей окружности. Демукозацию заканчивают в 1,5 — 2 см от анального отверстия (по проекции внутреннего сфинктера). После окончания мобилизации начинают промежностный этап операции.
Больного переводят в положение с раздвинутыми ногами. Кожу промежности обрабатывают по общим правилам, слизистую оболочку прямой кишки — раствором сулемы (1:1000). Растягивают сфинктер заднего прохода. Через анальное отверстие в просвет кишки вводят корнцанг, которым захватывают стенку мобилизованной кишки. С помощью ассистента, работающего со стороны брюшной полости, хирург выворачивает и низводит через заднепроходное отверстие отрезок кишки, подлежащий резекции. Вывернутую слизистую оболочку обрабатывают раствором сулемы. В 3 см от места перехода слизистой в кожу наружный цилиндр низведенной кишки отсекают. Низведенную сигмовидную кишку подтягивают до намеченного уровня. При этом тщательно контролируют положение брыжеечного края и степень натяжения брыжейки. Отсеченный край вывернутой слизистой оболочки прямой кишки несколькими кетгутовыми швами подшивают к серозной оболочке низведенной сигмовидной кишки. В просвет низведенной кишки вводят толстую резиновую трубку, на которой кишку перевязывают марлевой полоской, чем обеспечивают надежный гемостаз. Трубку оставляют в просвете кишки на 2 — 3 дня.
Параллельно ассистенты, работающие в брюшной полости, подшивают край серозно-мышечного цилиндра к стенке низведенной кишки. Если вовремя препаровки имело место нарушение целости слизистой оболочки и инфицирование окружающих тканей, перед зашиванием обязательно промывают внутреннюю полость серозно-мышечного цилиндра растворами антибиотиков. Брюшную стенку послойно ушивают наглухо.
Через 15 — 20 дней, когда произошло срастание цилиндров, производят второй этап операции — отсечение кишки. С помощью диатермокоагулятора по краю цилиндра слизистой оболочки кишку поэтапно иссекают. На края слизистой оболочки прямой и низведенной сигмовидной кишок накладывают редкие кетгутовые швы (А. И. Ленюшкин, 1972).
Операция по методу Соаве позволяет произвести резекцию аганглиональной зоны кишки с минимальным нарушением анатомических взаимоотношений в области таза и получить хорошие функциональные результаты. Относительными недостатками операции являются технические трудности этапа демукозации, на что идет много времени (нередки ранения слизистой и инфицирование канала), и возможность образования рубцового стеноза на месте срастания слизистой оболочки прямой и сигмовидной кишок.
Техника радикальной операции по методу Свенсона. Срединным лапаротомным разрезом вскрывают брюшную полость. В рану выводят сигмовидную кишку, определяют уровень резекции, мобилизуют брыжейку кишки. Далее вокруг тазового отдела кишки вводят новокаин, чем облегчают последующую мобилизацию. Вокруг кишки рассекают переходную складку брюшины, кишку мобилизуют. Препаровку ведут как можно ближе к кишечной стенке. При мобилизации прямой кишки с зади стенку ее отпрепаровывают до уровня внутреннего сфинктера, спереди — до уровня расположения мочеточников и семявыносящих протоков, т. е. прямую кишку мобилизуют в передне-задне-косом направлении (Ю. Ф. Исаков), что позволяет избежать возможной травмы семявыносящих протоков и семенных пузырьков, нарушения иннервации мочевого пузыря. После мобилизации проводят гемостаз, проверяют достаточность мобилизации. На место предполагаемой резекции накладывают контрольные швы. Этим заканчивают первый, внутрибрюшинный, этап операции.
Второй, промежностный, этап начинают с растягивания сфинктера прямой кишки. В просвет кишки вводят длинный корнцанг, захватывают стенку резецируемого участка, постепенно выворачивают кишку и выводят ее через заднепроходное отверстие. Вывернутую слизистую оболочку обрабатывают раствором сулемы, повторно обрабатывают кожу промежности. Переднюю стенку вывернутой прямой кишки в 1 — 1,5 см от анального отверстия рассекают через все слон в продольном направлении. На этом уровне кишку пересекают поперек и выкраивают из нее 3 лоскута. Контролируют степень натяжения брыжейки и правильность положения брыжеечного края. Затем накладывают первый ряд анастомоза — узловыми капроновыми швами сшивают серозно-мышечный слой низведенного отрезка сигмовидной кишки с мышечным слоем прямой. После наложения первого ряда швов в 0,5 см от них поэтапно пересекают стенки кишок и накладывают второй ряд швов через все слон. Созданный таким образом анастомоз вправляют в полость малого таза. Одновременно ассистент закапчивает операцию в брюшной полости — подшивает к низведенной кишке брюшину, послойно ушивает рану передней брюшной стопки.
Условием для выполнения «классической» методики Свенсона является совпадение диаметров сигмовидной и прямой кишок.
В последние годы мы (С. Я. Долецкий, 1972) расчленили промежностный этап операции на два этапа. Первым этапом вывернутую прямую кишку пересекают на расстоянии 1 — 1,5 см от места кожно-слизистого перехода п подшивают край ее редкими кетгутовыми швами к стенке низведенной кишки. В просвет низведенной кишки вводят толстую трубку, на которой кишку перевязывают марлевой полоской. Оставляют 8 — 10 см низведенной кишки, как это делают при операции типа Соаве. Через 10 — 15 дней, когда произошло срастание стенок кишок, отсекают избыток низведенной кишки, редкими швами сшивают края слизистых оболочек. Подобная модификация операции позволяет создать оптимальные условия для заживления анастомоза.
При аганглионарной зоне, распространяющейся па тонкий кишечник, прогноз неблагоприятный. Prevot с соавт. (1972), используя операцию, предложенную Marten (1968), боковой илеоколоанастомоз, получили хороший результат у 5 детей.
Послеоперационный период. Ведение больных после операций по поводу непроходимости врожденного характера осуществляют по общим правилам. После операции по поводу болезни Гиршпрунга, когда остается низведенная кишка, ребенку придают положение с поднятыми и разведенными ногами. Оправдано стремление к максимально быстрому переходу на энтеральное питание. Желудочный зонд оставляют до налаживания пассажа кишечного содержимого. Не менее 3 раз в день содержимое желудка осторожно отсасывают шприцем и промывают желудок теплым изотопическим раствором хлористого натрия. Питание через рот начинают после того, как прекращается отделение застойного содержимого по зонду. После операций на кишечнике без наложения кишечных анастомозов это происходит, как правило, на 2 — 3-й день. Если операция сопровождалась резекцией кишки и наложением анастомоза, начать питание через рот удается не раньше 3 — 4-го дня.
Вначале назначают дробное питание. После промывания желудка больному дают 5 мл изотонического раствора, охлажденного чая или 10% раствора глюкозы. Если это не вызывает рвоты, каждый час дают по 5 мл жидкости, через 3 — 4 ч пробуют дать в одно из кормлений 5 мл сцеженного грудного молока. При отсутствии рвоты па следующий день увеличивают количество молока и жидкости до 10 мл на одно кормление. Затем переходят на двухчасовой перерыв, постепенно увеличивая количество молока. Стандартных рекомендаций по этому вопросу дать нельзя. При возобновлении рвоты делают 2 — 3-часовой перерыв, затем кормление возобновляют. Если ребенок сосет хорошо и рвоты нет, кормление через рот продолжают, количество молока прогрессивно увеличивают.
До начала энтерального питания необходимое количество жидкостей, электролитов, белков вводят внутривенно.
Швы снимают на 7 — 9-й день в зависимости от состояния ребенка и степени заживления раны.
В заключение отметим, что в настоящей главе мы рассматриваем только современные, наиболее распространенные в детских хирургических клиниках нашей страны и за рубежом принципы диагностики и лечения непроходимости кишечника у новорожденных, обусловленной причинами врожденного характера. Синдромный принцип изложения позволил избежать многочисленных повторений.
Пороки развития аноректальной области
Аноректальные пороки составляют значительный удельный вес от общего числа пороков развития. Многие из детей, рождающихся с указанными пороками, погибают в первые дни жизни от непроходимости кишечника или других осложнений. Выжившие дети независимо от проведенного лечения нередко остаются инвалидами. Поэтому поиски рациональных методов коррекции апо-ректальных пороков развития продолжаются многие десятилетия.
Уже в ранние периоды истории человечества греки, арабы, итальянцы знали о существовании такой патологии, как неразвитие анального отверстия. Первая попытка оказать помощь ребенку с атрезией заднего прохода была осуществлена в VII веке. С конца XVIII века начинается период интенсивных поисков методов хирургической коррекции этих тяжелых пороков развития. Mantell в 1789 г. оперировал 2 детей путем рассечения кожи в области промежности, обнаружения и рассечения свища. Amussat (1835) впервые предложил операцию, которая заключалась в перинеальном сечении, тщательной мобилизации прямой кишки, в подшивании ее к коже промежности. В последующие годы хирурги предлагали различные модификации известных операций. В 1885 г. Kraske, а в 1886 г. Robson сообщили о резекции копчика и крестца при высокой атрезии с уретральным свищом.
В 1950 г. пезависимо друг от друга Romualdi и Rehbein применили интраректальную брюшно-промежностную проктопластику, методика которой была опубликована Romualdi в 1955 г.
В настоящее время при атрезиях анального отверстия и прямой кишки применяются промежностная проктопластика, комбинированная брюшно-промежностная проктопластика и операция Ромуальди.
Эмбриогенез и различные варианты пороков развития аноректальной области схематически изображены на рис. 87, 88.
Рис. 87. Эмбриогенез и возможные пороки развития аноректальной области у девочек (по Stephens с изменениями и дополнениями).
На ранних этапах эмбрионального развития, вскоре после образования аллантоиса — отростка задней кишки, последняя начинает расширяться, образуя клоаку, слепой мешок, в который открывается проток мезонефроса — канал первичной почки (а). Со стороны будущей промежности клоака прикрыта клоакальной мембраной. На 4-й нед начинается разделение клоаки на две части: дорсальную, образующую прямую кишку, и вентральную, называемую мочеполовым синусом. Разделение (в) происходит за счет образования и роста в каудальном направлении мезодермальной складки (шпора Турне) и развития мезенхимальных выростов из боковых стенок клоаки (складки Ратке). Соединяясь, эти образования формируют уроректальную перегородку. Она состоит из двух андодермальных пластинок (урогенитальной и ректальной), между которыми заложена ткань мезобласта с половыми зачатками.
К 8-й нед происходит перфорация (г) мембраны мочеполового синуса и прямой кишки. Слившаяся с центральной частью клоакальной мембраны уроректальная перегородка выступает наружу в виде промежностной шпоры — зачатка будущей промежности. Появление заднепроходного отверстия зависит, однако, не только от прорыва анальной мембраны. Еще до этого, начиная с 5-й нед, эктодерма приближается к наружной поверхности анальной мембраны и образуется анальная ямка, углубляющаяся навстречу кишке. Прорыв мембраны соединяет анальную ямку эктодермального происхождения (на рис. г эта часть кишки выделена черным цветом) с прямой кишкой, развивающейся из энтодермы.
Параллельно с рассмотренными процессами происходит формирование половых органов и промежности. У эмбрионов женского пола внутренние половые органы образуются из мюллеровых протоков, которые, первоначально развиваясь рядом с протоками мезонефросов, удлиняются книзу, в толщу мезобласта уроректальной перегородки (рис. б — МП). Средние и нижние концы их сближаются и сливаются (д), образуя матку и влагалище. Не слившиеся отделы образуют фаллопиевы трубы (з). Вольфовы протоки (ВП) редуцируются.
У эмбрионов женского пола после разделения клоаки задние половины половых складок (вис. е — ПС) срастаются и вместе с промежностной шпорой уроректальной перегородки формируют промежность и вилочку преддверия влагалища (и, л). Половые валики не срастаются (рис. е — ПВ) и превращаются в большие половые губы. Передние половины половых складок также не срастаются и превращаются в малые половые губы.
На 4-м месяце эмбрионального развития промежность начинает интенсивно расти в переднезаднем направлении (м), в результате чего анальное отверстие смещается в свое обычное положение (н, о).
Возникновение аноректальных пороков зависит от стадии, в которой произошло нарушение нормального эмбриогенеза. Нарушения формирования и разделения внутренней клоаки обусловливают следующие виды пороков: п — -сохранение клоаки; р — ректо-везикальный свищ (при отсутствии соединения средних отделов мюллеровых протоков этот порок сочетается с образованием двурогой матки, при отсутствии соединений нижних отделов — с удвоением влагалища); с — ректо-вагинальный свищ; т — ректо-вестибулярный свищ; у — ректо-вестибулярный свищ при нормально функционирующем заднепроходном отверстии; ф — атрезия заднего прохода без свища; х — неперфорированный анус.
Остановка развития на следующем этапе приводит к рождению ребенка с неперфорированной анальной мембраной (ц).
При недостаточности промежностной шпоры уроректальной перегородки основным источником формирования промежности являются половые складки. Гипертрофируясь, они могут срастаться над нормально расположенной анальной ямкой проходимого анального канала, что приводит к развитию порока, называемого «прикрытое анальное отверстие» (ч).
Эктопия заднего прохода (ш) является следствием недоразвития промежности и отсутствия нормальной миграции анального отверстия.
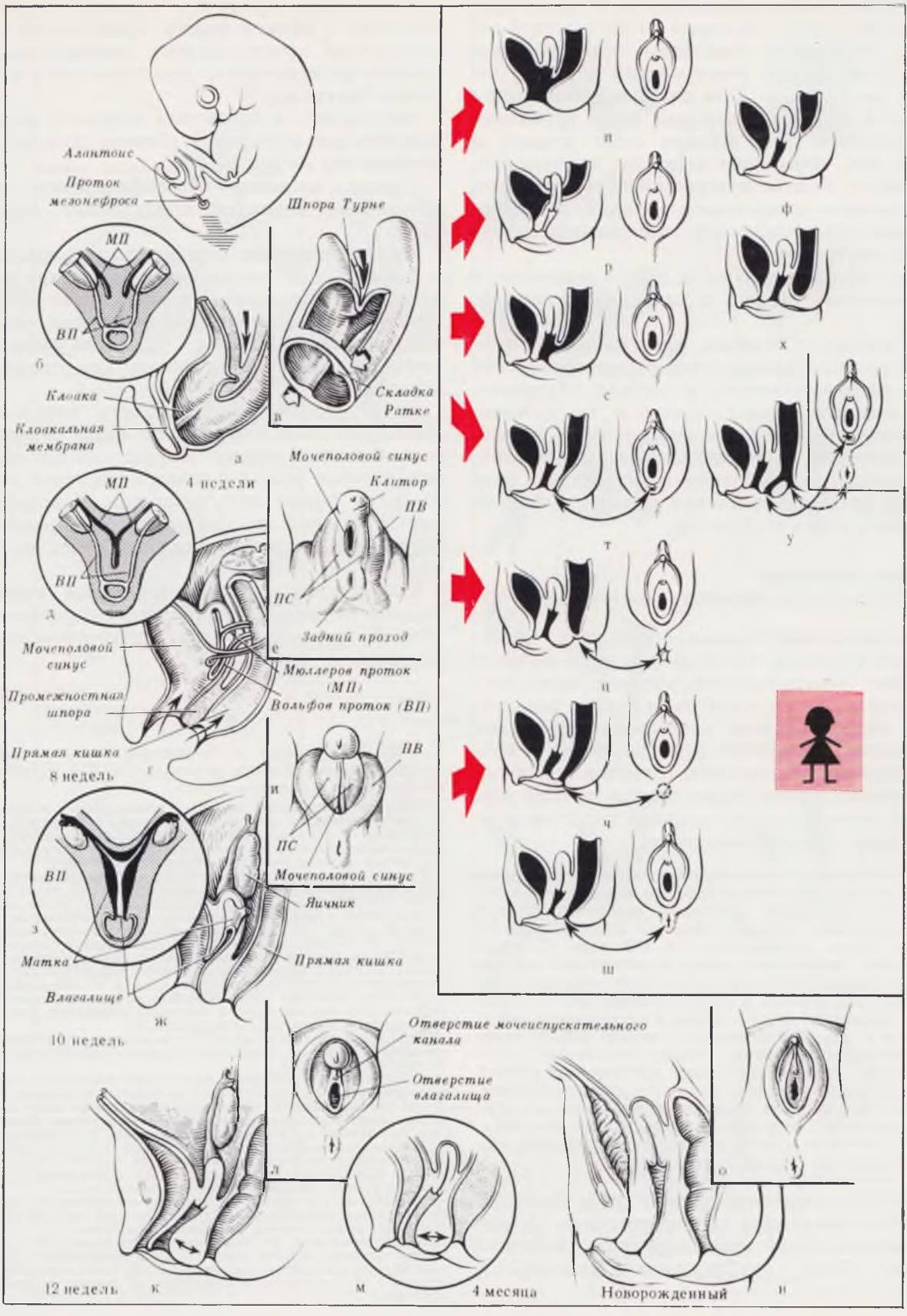
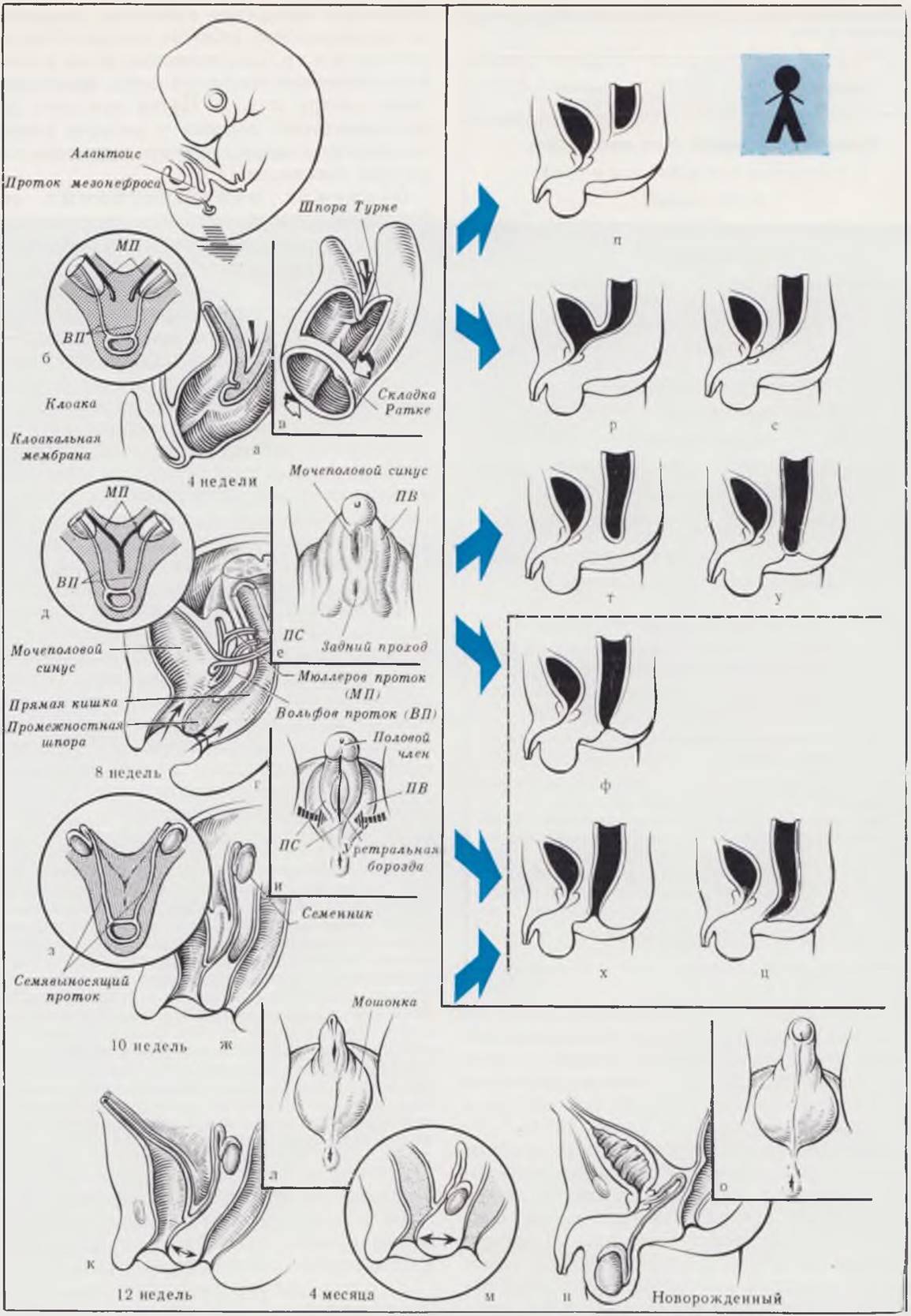
Рис. 88. Эмбриогенез и возможные пороки развития аноректальной области у мальчиков (по Stephens с изменениями и дополнениями).
Процессы разделения клоаки, происходящие в бесполой стадии развития, у эмбрионов мужского и женского пола одинаковы (а — г, см. подпись к рис. 87). Существенные различия наблюдаются с момента формирования внутренних и наружных половых органов, а также промежности.
Параллельно с развитием семенников и превращением протоков мезонефроса в семявыносящие протоки (д, ж, з) происходит редукция мюллеровых протоков. При формировании промежности у мальчиков половые складки сближаются по средней линии (е, и), прикрывая отверстие мочеполового синуса. Постепенно срастаясь, половые складки превращают уретральную борозду в наружную часть мочеиспускательного канала (л, н, о). Из сросшихся по сагиттальной линии половых валиков образуется мошонка. Как и у эмбрионов женского пола, наиболее интенсивный рост промежности в переднезаднем направлении и миграция анального отверстия наблюдаются на 4-м мес развития (к, м).
Генез аноректальных пороков у мальчиков и девочек принципиально одинаков, имеющиеся отличия определяются особенностями анатомии.
Сохраняющееся сообщение между мочеполовым и аноректальным синусами в результате нарушения процессов разделения клоаки клинически у мальчиков проявляется в виде клоаки или, чаще, прямокишечно-мочевого свища. Свищ может локализоваться в области льетодиевого треугольника (р) (ректо-везикальный свищ) или в области простатической части мочеиспускательного канала (с) (ректо-уретральный свищ). При облитерации свища порок проявляется в виде атрезии прямой кишки и анального отверстия (п).
Результатом нарушения развития в последующих стадиях эмбриогенеза являются неперфорированный задний проход (т), неперфорированная анальная мембрана (у), стеноз анальной мембраны (ф). Недоразвитие промежности обусловливает эктопию заднего прохода (х) и образование прикрытого ануса с промежностным свищом (ц). Пунктирной линией отделены пороки развития, ограниченные заднепроходным отверстием.
Первая попытка классифицировать аноректальные аномалии принадлежат Amussat (1835).
Из предложенных в последующие годы классификаций наибольшее распространение получила классификация Ледда и Гросса (1934). Однако ни одна классификация, в том числе и классификация Ледда и Гросса, не учитывала всего разнообразия патологии аноректальной области.
Международная классификация аноректальных аномалий (1970)

В 1970 г. Конгрессом детских хирургов в Мельбурне была утверждена новая международная классификация аноректальных аномалий, которая наиболее полно охватывает разнообразные формы этой патологии. Классификация основана на отношении недоразвитого конца кишки к пубо-ректальной части m. levator ani.
Клиническая и рентгенологическая картина. Каждая из множества аномалий аноректальной области имеет соответствующую клиническую картину.
Для определения тактики в период новорожденности выявляют: 1) высоту атрезии по отношению к леваторам; 2) полноценность сфинктеров и их нервного аппарата; 3) наличие сочетанных аномалий (Stephens, Smith, 1971).
При постановке диагноза используют следующие параметры: данные клинического исследования; инвертограммы; факт наличия газа в других органах; контрастирование свища; контрастирование мочевых путей и кишки; данные эндоскопии.
Преобладающими симптомами являются изменения в формировании органов промежности: отсутствие анального отверстия, неправильное его расположение, наличие свища в области промежности и пр. Для свищевых форм характерно патологическое состояние мочи, выделение газа через уретру и т. д. Почти при всех формах аноректальных пороков у ребенка развиваются симптомы кишечной непроходимости или вторичный мегаколон.
Обзорная рентгенограмма органов брюшной полости, особенно при несвищевых формах атрезии, выявляет симптомы кишечной непроходимости в виде раздутых петель кишечника и уровней жидкости. Особое значение в диагностике имеют специальные методики.
Инвертограмма (по Wangesteen — Rice, 1930) позволяет определить высоту атрезии прямой кишки или анального отверстия. Исследование проводят в положении ребенка вниз головой. При подобном положении газ, находящийся в нижних отделах толстой кишки, поднимается вверх, оттесняет мекониальные массы и скапливается в области купола атрезированной кишки. Анальную складку отмечают меткой. Высоту атрезии определяют расстоянием от контрастной метки до края газового пузыря (рис. 89). При этом возможны ошибки, так как в первые часы после рождения в нижних отделах толстой кишки газа может не быть. Если исследование проводится в поздние сроки после рождения, густой вязкий меконий, заполнив нижние отделы кишки, не дает возможности газу дойти до купола. Таким образом, на рентгенограммах газ определяется значительно выше, чем находится купол атрезированной кишки. В клинике в этот метод внесено усовершенствование, позволяющее в значительной мере избежать описанной ошибки.
Рис. 89. Инвертограмма новорожденного. Диагноз: атрезия заднего прохода и прямой кишки. Диастаз между газовым пузырем, контурирующим слепой отрезок прямой кишки, и рентгеноконтрастной меткой составляет 1 см. Показана операция: промежностная проктопластика.
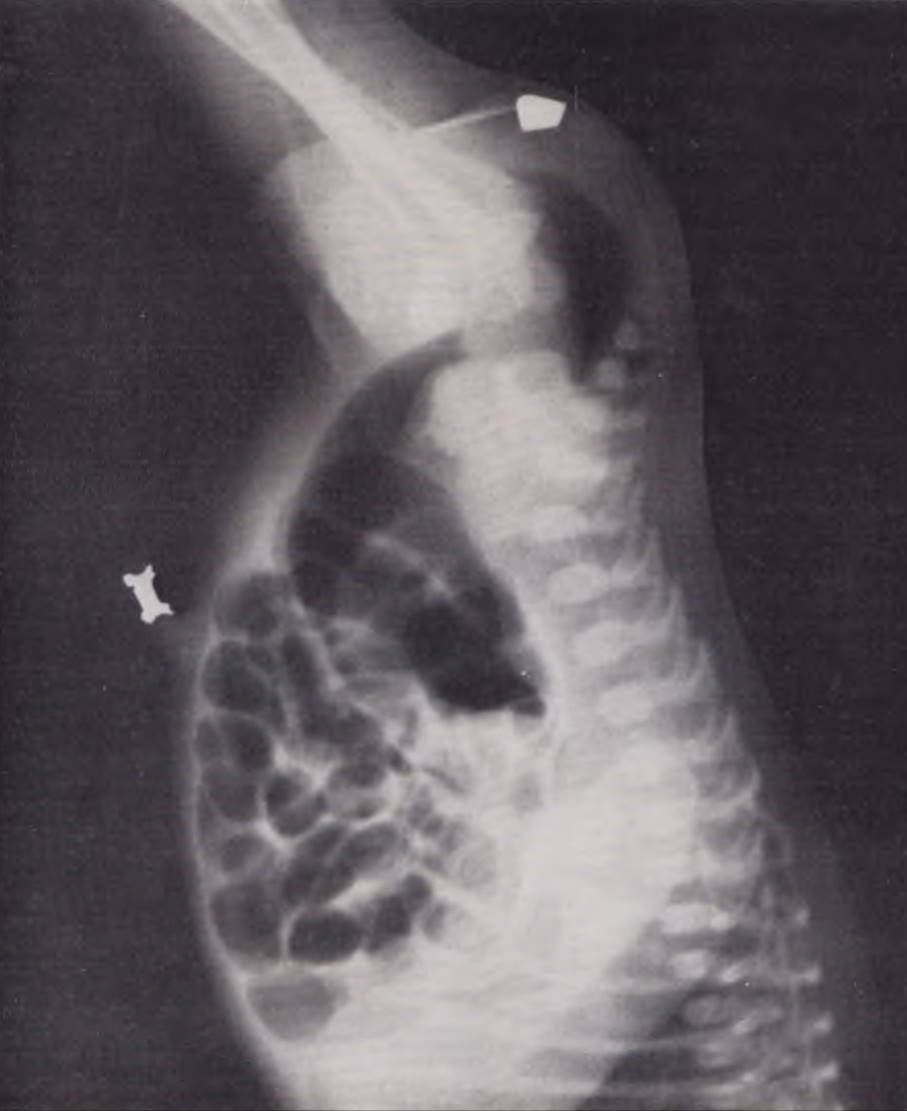
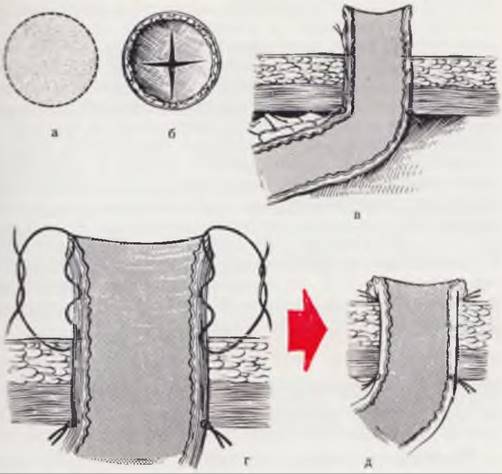
Рис. 90. Особенности колостомии у новорожденного.
Иссекают овальное окно в коже диаметром 1 см (а). Крестообразно рассекают апоневроз (б). Подшивают кишку к париетальной брюшине (в). Создание губовидного свища осуществляют путем подшивания конца кишки к коже гофрирующим швом (г, д).
После отсасывания зондом содержимого желудка новорожденного укладывают на 15 — 20 мин в положение Тренделенбурга. Об этом указывают также Swenson и Donnellan(1967). Затем, повернув ребенка вниз головой, приводят к брюшной стенке его ножки, согнутые в тазобедренных суставах. При этом повышается внутрибрюшное давление и улучшается проходимость газа в слепой карман атрезированной кишки. Рентгенограммы в прямой и боковой проекциях производят после выпрямления ножек ребенка. Вместо обычной контрастной метки рекомендуется использовать тестообразную массу бария. Нанесенная в области межъягодичной складки, она хорошо контурирует заднюю и нижнюю границы мягких тканей таза и облегчает ориентацию при выяснении локализации слепого мешка атрезированной кишки.
При чтении инвертограммы необходимо ориентироваться не только на расстояние между газом и контрастным веществом, но и на отношение слепого мешка к костным ориентирам, указывающим расположение леваторов.
Уретроцистография является ценным диагностическим методом при свищевых формах атрезии. Может быть проведена восходящая и нисходящая уретрография, которая выявляет прямые признаки свища (заполнение его) и косвенные (попадание контрастного вещества в толстую кпшку). Применение этого метода у новорожденного затруднено, и не во всех случаях удается получить точные данные. Поэтому в расчет принимается только положительный результат — наличие прямых или косвенных признаков свища.
При свищевых формах атрезии применяют фистулографию, которая позволяет определить направление свища, его длину и уровень атрезии.
Исследование кишечника с бариевой взвесью у новорожденных с пороками аноректальной области применяют редко. Длительное прохождение контрастного вещества по тонкой кишке делает исследование продолжительным.
Пункцию слепого мешка атрезированной кишки производят при подозрении на низкие бессвищевые формы атрезии. Глубина прохождения иглы при получении мекония может служить критерием высоты атрезии. Введенное после отсасывания мекония контрастное вещество выявляет форму и положение кишки. Исследование свищевого хода зондом дает ценные дополнительные сведепия о направлении свищевого хода, его длине, ширине и др.
Высокие деформации. Аноректальные агенезии без свища у мальчиков и девочек представляют собой порок развития, при котором прямая кишка оканчивается слепо на каком-то уровне выше леваторов. Часто при этом имеется тяж, идущий к уретре у мальчиков, к влагалищу или промежности у девочек. Внутренний сфинктер отсутствует, наружный — рудиментарный.
Диагноз ставят на основании: 1) отсутствия заднего прохода; 2) отсутствия в моче газа и мекония; 3) расположения газа па инвертограмме па пубо-крестцовой липни или выше; 4) отсутствия на уретроцистограмме свища, деформаций уретры, изгибов, косвенно указывающих на наличие свища; все контрастное вещество находится в мочевом пузыре.
Свищевые формы аноректальных агенезий представлены у мальчиков агенезией аноректального отдела со свищом в мочевой пузырь и уретру, у девочек — в мочевой пузырь, в общую для тазовых органов клоаку и во влагалище.
При ректо-везикальном свище у мальчиков прямая кишка открывается непосредственно в мочевой пузырь, чаще у его основания. Все сфинктеры рудиментарны. Часто свищ сочетается с другими пороками.
Диагноз ставят на основании следующих признаков: 1) отсутствия заднего прохода или его диагностических признаков; 2) наличия газа и мекония во всех порциях мочи; 3) расположения газа на инвертограмме выше пубо-крестцовой линии; 4) наличия газа в мочевом пузыре; 5) выполнения контрастным веществом свища на фистулограмме; 6) попадания контрастного вещества через свищ в прямую кишку.
При ректо-уретральном свище, наиболее распространенном у мальчиков, свищ тонкий и в большинстве случаев открывается в задней уретре рядом с семявыносящим протоком, по может открываться выше и ниже этого отдела уретры. Пубо-ректальная петля леваторов укорочена, интимно охватывает уретру под свищом или на его уровне. Внутренний сфинктер не развит, наружный вариабелен.
Диагноз ставят на основании: 1) отсутствия заднего прохода; 2) наличия газа и мекония в моче; 3) отсутствия изменений мочи в мочевом пузыре; 4) расположения газа на инвертограмме на уровне пубо-крестцовой линии или ниже, 5) возможного наличия газа в мочевом пузыре; 6) выполнения свища на уретрограмме.
При ректо-везикальном свище у девочек прямая кишка открывается в пузырь между двумя отдельными вагинами, которые имеют выход в пузырь в виде общей клоаки.
Диагноз ставят на основании следующих признаков: 1) единственного клоакального отверстия на промежности; 2) наличия газа и мекония во всех порциях мочи; 3) расположения газа на инвертограмме выше пубо-крестцовой линии; 4) наличия газа в мочевом пузыре; 5) наличия па цистограмме фистулы; 6) попадания контрастного вещества из пузыря в прямую кишку.
Контрастным веществом могут быть также выполнены оба рога влагалища.
При ректо-клоакальном свище у девочек в отличие от предыдущей формы прямая кишка, влагалище и уретра открываются в общую клоаку. Влагалище может быть коротким единственным или перегороженным. Пубо-ректальная петля интимно окружает клоаку ниже свища. Внутренний сфинктер не развит, наружный вариабелен.
Диагноз ставят на основании следующих признаков: 1) наличия единственного клоакального отверстия в преддверии влагалища; 2) наличия газа и мекония в моче; 3) невозможности установить на инвертограмме высоту стояния газа; 4) возможного выявления свища с помощью вагиноскопии и вагинографии; 5) в случае широкого свища возможности выявления его при исследовании кишечника с бариевой взвесью.
При высоком ректо-вагинальном свище у девочек влагалище обычно нормально, свищ открывается по средней линии сзади большим отверстием. Внутренний и наружный сфинктеры не развиты.
Диагноз ставят на основании следующих признаков: 1) наличия двух отверстий в преддверии влагалища, отсутствия анальпого отверстия или его диагностических признаков; 2) выделения мекония из влагалища; 3) невозможности установить на инвертограмме высоту стояния газа; 4) возможности выявления свища вагиноскопией и вагинографией; 5) при широком свище возможно его выявление при контрастном исследовании толстой кишки с бариевой взвесью.
Атрезия прямой кишки как у мальчиков, так и у девочек представляет собой порок развития, при котором терминальный коней атрезированной прямой кишки расположен высоко от анального отверстия. От него идет фиброзный тяж к крестцу или к анальному каналу. Все сфинктеры достаточно хорошо развиты и имеют нормальное отношение к сформированному заднепроходному отверстию и анальному каналу.
Диагноз ставят на основании следующих признаков: 1) наличия нормально сформированного заднего прохода; 2) обнаружения препятствия при пальцевом исследовании; 3) наличия газа па ипвертограмме на пубо-крестцовой линии или ниже ее; 4) при введении контрастного вещества виден дистальный канал, и на рентгенограмме можно выявить протяженность атрезии.
Промежуточные деформации. Агенезия заднего прохода без свища у мальчиков и девочек имеет аналогичную картину. Прямая кишка оканчивается слепо на уровне границы бульбокавернозных мышц у мальчиков и вблизи нижнего конца влагалища у девочек. Пубо-ректальная петля окружает дистальный конец прямой кишки. Внутренний сфинктер не развит, наружный рудиментарен.
Диагноз устанавливают на основании следующих признаков: 1) отсутствия анального отверстия на промежности; 2) отсутствия в моче газа и мекония; 3) расположения газа на инвертограмме ниже пубо-крестцовой линии; 4) отсутствия на уретрограмме свища и деформации уретры.
Агенезия заднего прохода с ректо- бульбарным свищом наблюдается у мальчиков, с ректо-вагинальным низким и ректо-вестибулярным — у девочек.
При ректо-бульбарном свище у мальчиков терминальный конец прямой кишки широким пли узким свищом открывается в бульбус или более дистальную часть уретры. Кишка и свищ лежат в пубо-ректальной петле и значительная каудальная часть свища пенетрирует. Внутренний сфинктер отсутствует, наружный вариабелен.
Диагноз устанавливают на основании следующих признаков: 1) отсутствия анального отверстия; возможна узкая промежность, наличие гипоспадии, щели мошонки; 2) наличия газа и мекония в моче; 3) свободного прохождения в кишку зонда, введенного через уретру; 4) расположения газа на инвертограмме ниже пубо- крестцовой линии; 5) возможности выявления свища на уретрограмме; 6) попадания контрастного вещества при уретрографии в прямую кишку.
При низком ректо-вагинальном свище у девочек пубо-ректальная петля окружает конец кишки.
Диагноз устанавливают на основании следующих признаков: 1) отсутствия анального отверстия па промежности, наличия двух отверстий в преддверии влагалища; 2) выделения мекония из влагалища; 3) невозможности установить на инвертограмме высоту стояния газа; 4) возможности выявления свища с помощью вагиноскопии и вагинографии.
При ректо-вестибулярном свище у девочек терминальный конец прямой кишки находится на пубо-крестцовой линии или несколько ниже. Тонкий свищ длиной 1 — 2 см открывается в преддверии рядом с задней стенкой влагалища. Таким образом, терминальный отдел кишки находится над леваторами, свищ проходит через леваторы.
Диагноз устанавливают на основании следующих признаков: 1) отсутствует анальное отверстие. В преддверии влагалища три отверстия: уретра, вагина и тонкий свищ; гиперемия слизистой оболочки вокруг отверстий; 2) зонд через свищ проходит только вверх; 3) длина свища может быть измерена катетером; 4) фистулография дает возможность определить длину, ширину и направление свища.
Стеноз аноректальной области у мальчиков и девочек проявляется в виде стеноза анального канала при нормально сформированном заднем проходе. Стеноз распространяется до нижнего конца прямой кишки. Все сфинктеры развиты нормально.
Диагноз устанавливают на основании следующих признаков: 1) имеется нормально сформированное анальное отверстие; 2) обструкция определяется пальцем (но не зондом!); 3) с помощью фистулограммы можно определить длину сужения.
Низкие деформации. Анальное отверстие на обычном месте. При этом у мальчиков и девочек наблюдается полное закрытие анального отверстия избыточно развитой кзади половой складкой, которая имеет вид толстого шва. Пубо-ректальная петля окружает нормальный аноректальный капал. Наружный сфинктер вариабелен.
Диагноз устанавливают на основании следующих признаков: 1) наличия толстой складки па промежности; 2) наличия газа ниже пубо-крестцовой линии па инвертограмме; 3) возможности чрескожным проколом определить толщину складки.
Стеноз анального отверстия у мальчиков и девочек — порок, аналогичный предыдущему, но анальное отверстие при нем представляет собой стенотический канал или свищ срединной складки.
Диагноз устанавливают на основании следующих признаков: 1) на промежности имеется гипертрофическая складка со свищом; 2) на фистулограмме виден стеноз анального отверстия.
Анальное отверстие на промежности. Передний промежностный задний проход у мальчиков и у девочек— порок, при котором нормальное отверстие заднего прохода располагается кпереди от обычного места, между ним и основанием мошонки у мальчиков и уздечкой у девочек.
Диагноз устанавливают на основании следующих признаков: 1) имеется нормальный задний проход, который располагается более кпереди; 2) рентгенологическое исследование с контрастной массой выявляет неизмененный аноректальный канал.
Кожно-анальный свищ чаще встречается у мальчиков. Отмечается избыточное разрастание генитальной складки, в виде клапана, закрывающего задний проход. Отверстие свища смещено кпереди. Он может открываться в любом месте позади полового члена, но чаще — у основания мошонки, а у девочек — между задней уздечкой влагалища и местом нормального расположения заднего прохода. Анальный капал полностью сформирован до клапана, свищ покрыт тонкой пленкой. Внутренний сфинктер отсутствует, наружный вариабелен.
Диагноз устанавливают на основании следующих признаков: 1) на промежности имеется явное отверстие свища или следы мекония; 2) свищ заполнен меконием. Выражена анальная ямка или гипертрофированная складка; 2) зонд проходит назад вдоль свища в анальный канал; 3) фистулограмма подтверждает наличие и протяженность свища; 4) прямой прокол кишки подтверждает диагноз.
3. Анальное отверстие в области вульвы. Вульварный анус — вариант переднего ануса, расположенного в преддверии влагалища. Анальное отверстие развито нормально, но несколько сужено, обычно окружено влажным эпителием. Все сфинктеры развиты нормально.
Диагноз устанавливают на основании наличия трех отверстий в области преддверия влагалища.
Ано-вульварный свищ — другой вариант закрытого анального отверстия со свищом в задней части вульвы.
Диагноз устанавливают на основании следующих признаков: 1) имеются три отверстия в области вульвы; 2) отверстие свища расположено на краю преддверия влагалища с мокрым эпителием спереди и кожей сзади; 3) имеется недоразвитый хвост; 4) зонд в свищ проходит под кожей назад и краниально; 5) фистулография подтверждает диагноз.
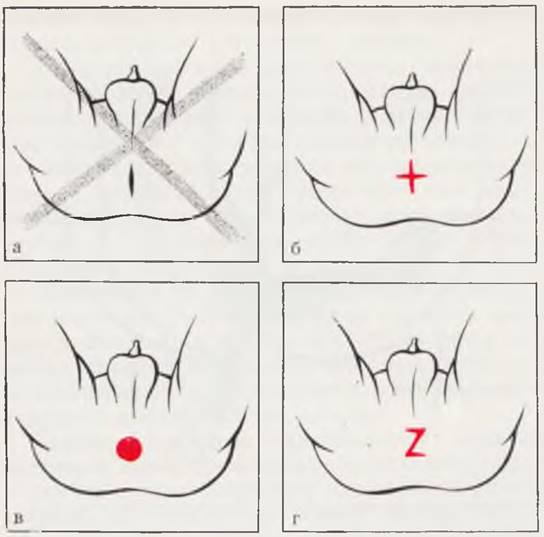
Рис. 91. Разрезы кожи в области заднепроходного отверстия при проктопластике.
Продольный разрез имеет тенденцию к циркулярному рубцеванию и применяться не должен (а). Крестообразный разрез (б), иссечение участка кожи овальной формы (в), Z-образный разрез (г) не сопровождаются рубцовым стенозом.
Ано-вестибулярный свищ эмбриологически идентичен ректо-вестибулярному, но анатомическое сходство очень небольшое. Прямая кишка лежит около влагалища. Пубо-ректальная петля нормально охватывает прямую кишку. Внутренний сфинктер рудиментарен, наружный — вариабелен.
Диагноз устанавливают па основании следующих показателей: 1) в преддверии влагалища имеются три отверстия; 2) свищ открывается в ладьевидной ямке и окружен влажной слизистой оболочкой; 3) зонд в свищ проходит сразу краниально и кзади; 4) фистулограмма подтверждает диагноз.
Смешанные деформации. Неперфорированная анальная мембрана. При этом пороке развития в области нормально сформированного анального отверстия имеется мембрана, которая выпячена меконием.
Стеноз анальной мембраны — аналогичный порок, по с частичной перфорацией мембраны.
К смешанным деформациям относятся также пузырно - тонкокишечный свищ; удвоение заднего прохода, прямой кишки или мочеполовых органов;
Промежностная щель. Последняя наблюдается у девочек. При этом пороке от нормально сформированного преддверия влагалища идет влажная щель к заднепроходному отверстию. Щель имеет тенденцию к эпителизации. Перинеальный канал обычно соединяет нормально сформированный анальный капал с fossa navicularis преддверия.
Особую группу, не вошедшую в приведенную классификацию, составляют ректо-вестибулярные свищи при нормально сформированном заднем проходе.
Диагноз устанавливают на основании следующих признаков: 1) наличия свища в преддверии влагалища при нормальном заднем проходе; 2) отхождения жидкого кала и газов через свищ; 3) свободного выхода в аноректальный канал зонда, введенного в свищ.
Аноректальные пороки нередко сочетаются с пороками развития других органов. По данным нашей клиники (Т. И. Концелидзе, 1970), сочетанные пороки и аномалии встречаются у 28% детей с аноректальными пороками. Наиболее часто встречаются пороки развития мочеполовой системы, опорно-двигательного аппарата, пищеварительной системы и т. д.
Лечение. Оперативной коррекции в первые дни жизни больного подлежат пороки развития заднепроходного отверстия и прямой кишки, при которых задерживается отхождение мекония и развиваются явления кишечной непроходимости. К ним относятся все формы полной атрезии и большая часть свищевых форм. Неправильно расположенное нормально сформированное анальное отверстие или атрезия с широкими свищами в половую систему у девочек подлежат коррекции в более поздние сроки.
При пороках развития заднепроходного отверстия и прямой кишки, требующих ранней коррекции, операцию проводят в первые сутки после рождения до развития симптомов кишечной непроходимости. В зависимости от формы
атрезии могут быть применены колостомия (рис. 90), промежностная проктонластика и комбинированные виды брюшинно-промежностных проктопластик.
Промежностную проктопластику применяют у новорожденных с низкими и промежуточными деформациями. Операция заключается в мобилизации слепого конца прямой кишки. При бессвищевых формах атрезии кишку мобилизуют па 1,5 — 2 см, после чего слизистую оболочку ее подшивают к коже промежности (рис. 91). Предварительно кишку освобождают от мекония.
При свищах промежности у мальчиков и девочек п при низких свищах в половую систему у девочек производят иссечение свищей.
Брюшинно-промежностная проктопластика применяется при высоких деформациях, может быть применена также при некоторых формах промежуточных деформаций, в частности при анальной агенезии с ректо- бульбарным свищем и при аноректальных стенозах.
У новорожденных применяют брюшинно-промежностную проктопластику по Гроссу, которая показана при очень высоких формах атрезии, таких, как аноректальная агенезия с ректо-везикальным свищем у мальчиков и девочек (рис. 92). При остальных формах может быть применена интраректальная брюшинно-промежностная проктопластика по методу Ромуальди.
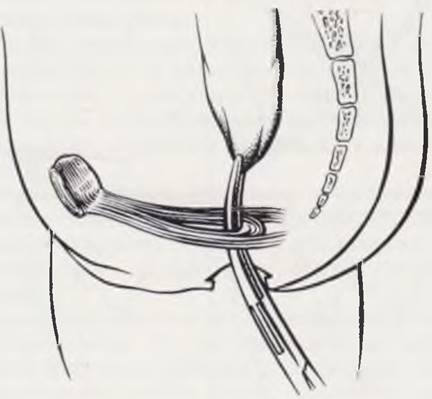
Рис. 92. Проведение кишки через пубо-ректальную петлю.
При оперативном лечении высокой атрезии прямой кишки создается возможность для обеспечения держания кала.
Техника брюшинно-промежностной проктопластики по Гроссу. Делают срединную лапаротомию. Мобилизуют сигмовидную и прямую кишки после рассечения париетального листка брюшины. Мобилизацию прямой кишки проводят до свища. Свищ аккуратно выделяют, пузырный его конец перевязывают и отсекают. На коже промежности на месте, где должен быть задний проход, делают округлый разрез, осторожно раздвигают мышцы наружного сфинктера и позади уретры, в которую введен катетер, осторожно проходят инструментом в аноректальный канал. Отсеченный конец сигмовидной или прямой кишки захватывают инструментом и проводят через аноректальный канал на промежность. Восстанавливают целость поврежденной брюшины со стороны брюшной полости. На промежности стенку выведенной кишки подшивают к клетчатке, кишку вскрывают и слизистую оболочку ее подшивают к коже. Если удалось вывести на промежность значительную часть кишки, можно оставить ее па несколько дней. В подобном случае в кишку до зашивания лапаротомной раны вводят катетер, который фиксируют к выведенной кишке. Отсечение кишки и подшивание слизистой оболочки к коже производят через 18 — 20 дней.
Техника интраректальной брюшинно- промежностной проктопластики по Ромуальди в модификации А. И. Ленюшкина. Делают срединную лапаротомию. Мобилизуют сигмовидную и прямую кишки. На 5 см выше переходной складки сигмовидную кишку пересекают. Дистальный конец ее освобождают от мекония и отделяют слизистую оболочку от серозно-мышечного слоя. Выделенный цилиндр слизистой, переходящий в свищ, перевязывают и отсекают. Затем создают тоннель для проведения
кишки на промежность. Для этого со стороны промежности производят овальный, крестообразный или Z-образный разрез кожи и инструментом осторожно раздвигают мышцы наружного сфинктера. В образовавшийся канал вводят палец левой руки, одновременно указательный палец правой руки вводят со стороны брюшной полости в ректальный канал. Ориентируясь на металлический катетер, введенный в уретру, как можно ближе к нему сближают оба пальца. Под контролем правого указательного пальца в промежностную рану вводят зажим и перфорируют слепой конец демукозированного отдела прямой кишки. Через образованный тоннель конец мобилизованной кишки выводят на промежность, фиксируют отдельными швами к клетчатке и наружному сфинктеру. Выведенная часть длиной 4 — 5 см остается свободно висеть с фиксированной в ней резиновой трубкой. Отсечение кишки производят через 20 — 25 дней.