БИОЛОГИЯ Том 2 - руководство по общей биологии - 2004
15. ЗДОРОВЬЕ И БОЛЕЗНЬ
15.3. Инфекционные болезни
15.3.2. Туберкулез
Туберкулез — одно из первых ставших известным человеку смертельных заболеваний. Его признаки выявлены у скелетов людей, живших еще в позднем каменном веке (неолите). На рис. 15.5 приведена смертность от туберкулеза в Англии и Уэльсе в период с 1836 по 1970 год. В XIX веке он был одной из основных причин гибели людей, а в Англии и Уэльсе — главной: каждый пятый там умирал от этой болезни. К 1990 г. смертность детей от туберкулеза в развитых странах упала до менее 1 случая на 1 млн., но во всем мире им продолжают болеть как минимум 30 млн. человек, из них 95% — в развивающихся странах. Ежегодно эта болезнь уносит до 3 млн. жизней, а примерно каждый третий на планете является бессимптомным носителем ее возбудителя.
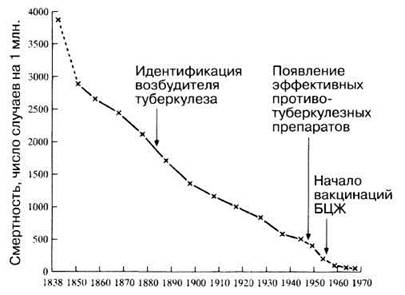
Рис. 15.5. Динамика смертности от туберкулеза легких в Англии и Уэльсе за период с 1838 по 1970 гг.
В начале 1990-х гг. ВОЗ объявила туберкулез глобальной угрозой, поскольку число случаев этого заболевания в развитых странах, включая Британию, вновь начало расти параллельно повышению резистентности патогена к лекарствам. В 1992 г. в Англии было зарегистрировано 5802 вновь выявленных больных, а во всем мире ежегодно число новых случаев достигает 8 млн. В 1993 г. куратор противотуберкулезной программы ВОЗ доктор Кочи заявил: «Туберкулез вышел из-под контроля во многих регионах. Этой болезни, методы профилактики и лечения которой давно известны, не уделяется должного внимания, и ни одна страна от нее не защищена». Глобальное распределение смертности от туберкулеза и заболеваемости им показано на рис. 15.6.

Рис. 15.6. Новые случаи возникновения туберкулеза и смертность от него в некоторых регионах мира в конце восьмидесятых годов XX в. (Из World Health Organisation, 1989/90.)
Болезнь вызывается бактерией Mycobacterium tuberculosis из группы актиномицетов (подобно грибам они образуют гифы). Ее открыл Роберт Кох в 1882 г., откуда устаревшее название микроорганизма — «палочка Коха». Иногда его также называют туберкулезной бациллой (бацилла — это любая палочковидная бактерия), но правильнее все же «туберкулезная микобактерия». Этот патоген способен поражать многие органы, но самая распространенная форма заболевания — туберкулез легких. Известны два опасных для нас штамма — человеческий и коровий (иногда его считают особым видом М. bovis). Последний поражает в основном крупный рогатый скот и может попасть в молоко. Он очень стоек и долгое время сохраняет вирулентность в молочных продуктах. В прошлом коровий штамм, помимо падежа скота, вносил значительную долю в заболеваемость и смертность среди людей, особенно детей. Однако сейчас все молоко в Великобритании получают от коров, прошедших так называемую туберкулиновую пробу, которая удостоверяет отсутствие у них возбудителя. Кроме того, молоко перед поступлением в продажу обеззараживается путем пастеризации, стерилизации или «ультравысокотемпературной» обработки (UHT). Эти методы уничтожают как минимум 99% всех бактерий, включая патогенные. Таким образом, в развитых странах туберкулез крупного рогатого скота опасности для людей уже не представляет.
Пути распространения и симптоматика
Туберкулез легких передается воздушно-капельным путем, т. е. человек инфицируется, вдыхая воздух вместе с капельками слюны больного. Туберкулезная микобактерия гораздо менее вирулентна, чем возбудители обыкновенной простуды, и для заражения необходим длительный контакт между людьми. Она выдерживает высыхание, поэтому накапливается и долгое время сохраняется в воздухе и пыли жилых помещений. Именно поэтому болезни подвержены в основном те, кто живет в перенаселенных условиях. Типичные места распространения туберкулеза — лагеря беженцев и военнопленных, ночлежки для бездомных и тюремные камеры. В этих условиях восприимчивость к нему усиливается также в связи с неполноценным питанием и присутствием других инфекций, что в совокупности ослабляет иммунную систему организма.
Туберкулез способен поразить почти любой орган, но гораздо чаще всех прочих страдают легкие. В прошлом легочную форму туберкулеза называли «чахоткой», поскольку больной на глазах «чахнет», т. е. худеет и слабеет. Исход заболевания зависит от целого ряда факторов, включая возраст человека, качество его питания (обычно это связано с его социальным положением), состоянием иммунной системы. Иммунитет к туберкулезу развивается в результате слабой инфекции или вакцинации (см. ниже).
Болезнь часто заявляет о себе неспецифическими симптомами типа потери аппетита, исхудания и сильной потливости. На ранних стадиях туберкулез, как правило, незаметен и может быть случайно обнаружен при рентгенографии грудной клетки, или флюорографии (рис. 15.7). Болезнь начинается с очагов воспаления в легких, ведущих к образованию там узелковых рубцов или отмиранию тканей и возникновению на их месте полостей (каверн). Они расширяются и множатся, приводя в конечном итоге к характерной клинической картине — кашлю, кровохарканью, болям в груди, одышке, которые сочетаются с лихорадкой, потливостью, потерей аппетита и веса.

Рис. 15.7. Рентгенограмма грудной клетки больного туберкулезом легких. Нормальное легкое было бы однородно темным. Светлые пятна на темном фоне соответствуют инфицированным участкам.
Лечение и профилактика
Эффективное лекарство против туберкулеза — антибиотик стрептомицин — появилось только в 1947 г. Массовая вакцинация началась в Великобритании в 1954 г. Снижение заболеваемости, наблюдавшееся и раньше, было связано главным образом с улучшением условий жизни, в первую очередь — жилищных. Вакцинация ускорила это снижение (рис. 15.5), ив 1970 г. от туберкулеза в Британии умерло всего 1526 человек.
ВАКЦИНАЦИЯ. Появлением эффективной противотуберкулезной вакцины мир обязан французским ученым Альберту Кальмету и Камилю Герену. По их фамилиям препарат называется «BacilleCalmette—Guerin», или сокращенно BCG, а по-русски — «вакцина БЦЖ», Еще в 1921 г. они получили аттенуированные (ослабленные, низковирулентные) штаммы туберкулезной микобактерии, пригодные для активной иммунизации. Перед прививкой важно проверить, не болеет ли человек в настоящий момент и нет ли у него уже приобретенного иммунитета. Для этого с помощью специального инструмента (колечка из шести коротких иголок) в кожу вводят белок туберкулин, выделенный из убитых микобактерий1. Если антител к нему у человека нет, характерной реакции не отмечается (туберкулиновая проба отрицательна); при наличии антител на месте инъекции кожа краснеет, образуется припухлость (положительная туберкулиновая проба). Это означает, что иммунитет сформировался естественным путем и вакцинация не нужна.
Многолетние наблюдения за 50 000 изначально здоровых детей показали, что в группе невакцинированных распространенность туберкулеза составляет 1,91/1000, а в группе, прошедших вакцинацию, — 0,4/1000, причем искусственный иммунитет сохраняется более 10 лет. Сейчас вакцинацию проводят детям 12—14 лет (табл. 15.2). Туберкулиновые пробы в этом возрасте оказываются положительными примерно в 10% случаев. Таким детям назначают стандартную флюорографию, чтобы проверить, нет ли у них активного туберкулеза. Обнаруживается он очень редко.
АНТИБИОТИКИ. Эффективного лекарства от туберкулеза не знали до 1943 г., когда был открыт антибиотик стрептомицин. После этого заболеваемость стала заметно снижаться (рис. 15.5). Такая тенденция сохранялась до середины 1980-х гг., чему способствовало появление других антибиотиков, в частности рифампицина и изониазида. К этому времени в западных странах более 80% всех больных активным туберкулезом составляли люди старше 60 лет.
Повышение заболеваемости
После 1980 г. болезнь стала распространяться на все более молодые возрастные группы, дойдя до людей 25—30 лет. С 1980 по 1986 гг. пять различных исследований в США продемонстрировали корреляцию между ростом числа бездомных и заболеваемостью туберкулезом среди молодого населения. К 1985 г. стало ясно, что причиной болезни во многих случаях являются новые мутантные штаммы микобактерий, резистентные к лекарствам. Если в 1986 г. штаммы, устойчивые к изониазиду и рифампицину, вызывали 0,5% случаев туберкулеза, то в 1991 г. эта цифра составила уже 3%, а в 1994 г. — 6,9%. Главными факторами, способствовавшими этому, были слишком короткие курсы лечения, не убивавшие всех микобактерий, и невыполнение пациентами предписаний врачей. Полный курс лечения длится 6—8 месяцев и требует ежедневного приема нескольких таблеток. Речь идет о сочетании трех—четырех антибиотиков, снижающих вероятность выживания штаммов, резистентных к какому-либо из них. Проблема заключается в том, что самочувствие больных улучшается через несколько недель, и они самовольно прекращают лечение. Бороться с этим явлением трудно не только в развивающихся странах, но и в США, ведь большинство больных туберкулезом — это бездомные. В результате в некоторых регионах эта болезнь вновь принимает форму эпидемии.
С самого начала эпидемии СПИДа стала выявляться корреляция между ВИЧ-носительством и туберкулезом (разд. 15.3.4). Однако, несмотря на предупреждения ВОЗ относительно связи между ВИЧ и этой болезнью, в США и Западной Европе долгое время продолжали считать повышенный риск туберкулеза у ВИЧ-инфицированных проблемой исключительно третьего мира. Туберкулез действительно начал быстро распространяться в Африке, причем ВИЧ-пациентам плохо помогали дешевые средства против него — тиацетазон и стрептомицин. К 1990 г. работники здравоохранения в ряде африканских стран заявили о своем бессилии справиться с эпидемией.
Новые резистентные к лекарствам штаммы микобактерий быстро распространяются и демонстрируют явную взаимосвязь с ВИЧ-инфекцией. Больные СПИДом очень легко заражаются туберкулезом, смертность от которого достигает у них 90—100%. Рост заболеваемости им в некоторых европейских странах отражен в табл. 15.7. Прослеживается ее прямая корреляция с распространением резистентных штаммов возбудителя и ВИЧ-инфекции.
Таблица 15.7. Рост заболеваемости туберкулезом в развитых странах по данным ВОЗ (World Heith Organisation, Press Release June 17, 1992)
Страна |
Период |
Рост, % |
Швейцария |
1986-1990 |
33 |
Дания |
1984-1990 |
31 |
Италия |
1988-1990 |
28 |
Норвегия |
1988-1991 |
21 |
Ирландия |
1988-1990 |
18 |
Австрия |
1988-1990 |
17 |
Финляндия |
1988-1990 |
17 |
США |
1986-1991 |
12 |
Нидерланды |
1987-1990 |
9,5 |
Швеция |
1988-1990 |
4,6 |
Великобритания |
1987-1990 |
2,0 |
Франция, Германия, Бельгия |
1987-1991 |
0 |
Отчет 1996 г. о заболеваемости туберкулезом в Эдинбурге за период 1988—1992 гг. демонстрирует следующее:
1) среди людей старше 65 лет число случаев возросло на 4,1%;
2) среди тех, кто моложе, такое увеличение составило 12,6%.
Туберкулез у людей старшего возраста довольно часто — результат реактивации болезни, перенесенной в детстве или в юности. И у пожилых и у молодых рост заболеваемости в какой-то мере обусловлен повышением резистентности туберкулезных микобактерий к антибиотикам.
Число случаев туберкулеза увеличивается и в связи с иммиграцией. Например в районах Великобритании, густо заселенных недавними выходцами из бывших колоний, рост заболеваемости на 25% выше, чем в местах, где преобладает коренное население.
Для более успешного лечения туберкулеза ВОЗ ввела систему строго контролируемого приема медикаментов. Медицинский работник лично дает больному таблетки и следит, чтобы он их принял. Лечение, продолжающееся в такой форме 6—8 месяцев, приводит к выздоровлению более, чем в 85% случаев.
1 В нашей стране широко применяется также проба Манту, при которой туберкулин вводят в кожу обычным шприцем. — Прим. перев.