ХИРУРГИЯ НОВОРОЖДЕННЫХ - 1976
2. ЧАСТНЫЕ РАЗДЕЛЫ
8. Пороки развития отдельных органов и систем
Ателектазы легких
Ателектазом называют неполное расправление легочной ткани. У новорожденных детей различают «врожденные», или первичные, ателектазы, обусловленные задержкой расправления легкого после рождения, и «приобретенные», или вторичные, возникающие при спадении ранее воздушных участков легкого (Potter, 1971).
Патогенез. С началом дыхания легкие расправляются постепенно. После первых вдохов расправленные альвеолы составляют в среднем 2%. К концу 1-го часа количество альвеол, заполненных воздухом, достигает 40%. Однако даже спустя 10 — 12 ч после рождения в легких имеется значительное число безвоздушных участков. Эти ателектазы рассматривают как физиологические. В расправлении респираторной системы легкого важную роль играет кровоток по сосудам и капиллярам легкого и перестройка малого круга кровообращения после пережатия пуповины (И. К. Есипова. О. Я. Кауфман. 1968).
Задержка расправления легких и возникновение «врожденных» ателектазов, которые более правильно было бы называть «анэктазиями» (Д. С. Линденбратен, Л. Д. Линденбратен, 1957), может быть вызвана недоразвитием респираторных отделов легкого, гипоплазией легочной артерии, слабостью дыхательной мускулатуры и мягкостью костно-хрящевого каркаса грудной стенки у недоношенных новорожденных, угнетением дыхательного центра в результате травмы или ишемии центральной нервной системы в родах, при злоупотреблении матерью седативными препаратами в ближайшем предродовом периоде.
Вторичные («приобретенные») ателектазы, которые чаще всего бывают обструктивными, возникают в результате аспирации околоплодных вод и остатков амниотических оболочек или при образовании гиалиновых мембран внутри просвета альвеол и альвеолярных ходов. В последние годы многие исследователи связывают развитие ателектазов с поверхностно-активным веществом — сурфактантом1. Это вещество липопротеидной природы образует тонкую пленку на границе воздуха и жидкости, покрывающей поверхность альвеолы. При растяжении просвета альвеол пленка создает поверхностное натяжение силой 40 — 50 дин/см2, которое стремится уменьшить объем растянутых альвеол и способствует сокращению легких при выдохе. При небольшом растяжении альвеолярной стенки сила поверхностного натяжения пленки уменьшается до 5 — 10 дин/см2(Avery, 1965). Благодаря этому альвеолы легко могут быть снова растянуты во время вдоха. Это уменьшение поверхностного натяжения происходит под действием ингибитора, разрушение или врожденная недостаточность которого ведет к спадению альвеол и развитию ателектаза легкого. Дефицит поверхностно-активных веществ постоянно обнаруживается в легких плода, и недоношенных детей. С изменением свойств сурфактанта связывают и развитие «болезни гиалиновых мембран», которая наблюдается почти исключительно у недоношенных новорожденных.
1 От англ. surface activity — поверхностная активность.
В редких случаях нарушение проходимости дыхательных путей происходит при сдавлении их извне аберрантной артерией, кистой или опухолью. Сдавление легкого петлями кишечника при диафрагмальной грыже обычно вызывает появление ателектатических участков. Причиной ателектаза могут явиться воспалительные процессы в легких. Бронхопневмонии в раннем возрасте нередко сопровождаются очаговыми, а иногда и тотальными ателектазами при скоплении экссудата в просвете дыхательных путей.
Клиническая картина. Первичные ателектазы на почве угнетения дыхательного центра проявляются глубоким цианозом при отсутствии одышки. Дыхательные движения слабые, поверхностные. Ритм дыхания может быть нерегулярным, иметь волнообразный характер с постепенным усилением и ослаблением вплоть до полной остановки дыхания. Дыхательные шумы проводятся слабо или не слышны совсем. При недоразвитии одного из легких дыхательная недостаточность может быть компенсированной.
При обструктивных ателектазах больные прилагают энергичные усилия для вдоха. Основным проявлением этой патологии является выраженная одышка, при которой отмечается глубокое инспираторное западение грудины, яремной впадины и межреберий. Мягкость каркаса грудной клетки у новорожденных является причиной того, что даже при достаточных по силе сокращениях диафрагмы в плевральной полости не создается адекватного разрежения. Это мешает расправлению легкого и поддерживает существование ателектаза. Цианоз может быть резко выражен, но чаще носит перемежающийся характер. Описанная картина может наблюдаться сразу после рождения, но иногда возникает после нескольких часов нормального дыхания (при гиалинозе новорожденных). Физикальная симптоматика заключается в ослаблении дыхательных шумов, наличии разнокалиберных, иногда кренитирующих хрипов. Дыхание может иметь стридорозный оттенок. Отмечают пенистые выделения изо рта, иногда с прожилками крови.
Наиболее характерна картина одностороннего ателектаза: отставание одной половины грудной клетки при дыхании, притупление перкуторного звука на стороне ателектаза, коробочный оттенок его над противоположным легким, в котором обычно развивается викарная эмфизема. Границы сердца смещены в больную сторону. При аускультации над пораженным легким или на ограниченном его участке определяется ослабленное дыхание.
Тяжесть состояния и степень дыхательной недостаточности зависят от объема ателектаза. Как показывают исследования (Minkowski, 1953), при расправлении менее 1/6 части легких наблюдается асфиксия. В остальных случаях объем расправленных альвеол достаточен для поддержания газообмена. Уменьшение дыхательной поверхности легких сопровождается гипоксемией и задержкой углекислоты. Возникающий при этом ацидоз носит смешанный характер, будучи вызванным гиперкапнией и накоплением недоокисленных продуктов в связи с недостатком кислорода. В ателектазированных легких часто возникает инфекция, что усугубляет тяжесть состояния больных и ухудшает прогноз. Ателектазы нередко обусловливают задержку постнатального развития легкого. По наблюдениям Е. В. Рыжкова (1959, 1960), в основе многих «врожденных» бронхоэктазов у детей лежат ателектазы новорожденных.
Рентгенологическая картина. Тотальный ателектаз рентгенологически выглядит как диффузное затемнение обоих легких. Грудная клетка имеет конусообразную форму, ребра опущены, межреберные промежутки сужены, диафрагма приподнята. На фоне затемнения могут выявляться светлые полоски главного и долевых бронхов, заполненных воздухом. Этот признак, по мнению Д. С. Линденбратена (1957), позволяет отличить анэктазию от обтурационного ателектаза и агенезии легких.
При долевом и сегментарном ателектазах определяется ограниченное гомогенное затемнение с четкими контурами, напоминающее картину долевой или сегментарной пневмонии. Соседние отделы легкого выглядят эмфизематозными, что может явиться причиной диагностической ошибки — их расценивают как врожденную лобарную эмфизему (И. К. Есипова, М. Н. Степанова и Л. М. Рошаль, 1965). В отличие от последней пораженная половина грудной клетки при ателектазе выглядит уменьшенной, а средостение занимает срединное положение или подтянуто в сторону ателектаза.
Диссеминированный множественный ателектаз всегда сопровождается участками эмфиземы. Легкие имеют пестрый характер. Участки затемнения окружены зоной просветления, часто определяются признаки интерстициальной эмфиземы в виде очаговых скоплений воздуха (Caffey, 1956). Последний признак наиболее часто встречается после попыток расправления легких под давлением.
Лечение. Во всех случаях лечение начинают с аспирации содержимого ротовой полости и глотки. При первичных ателектазах, связанных с поражением центральной нервной системы, применяют препараты, возбуждающие дыхательный центр, — аналептики (кордиамин, кофеин, цититон, лобелии), управляемое дыхание с контролируемым давлением в пределах 15 — 20 мм вод. ст. Наполнение легочных капилляров кровью («капиллярная эрекция») создает условия для расправления респираторных отделов легкого (И. К. Есипова, О. Я. Кауфман, 1968). В связи с этим в терапию врожденных ателектазов целесообразно включать препараты, уменьшающие сопротивление кровотоку в легких, например, эуфиллин. Klaus (1963) добился резкого снижения смертности новорожденных, применяя внутривенное введение раствора ацетилхолина, который способствует расширению сосудов малого круга кровообращения и усилению кровотока в легких. Положительный эффект наблюдается при назначении ингибиторов холинэстеразы — прозерина, галантамина, введение которых, помимо действия на сосудистую систему легких, способствует усилению сокращений дыхательной мускулатуры. При выраженных втяжениях уступчивых мест грудной стенки рекомендуется фиксировать грудину нитью, прошитой через мечевидный отросток и подтянутой с помощью резиновой ленты к крышке кювеза (Benson, 1962). Этот прием облегчает расправление легких, стабилизируя грудную клетку. Вся сила диафрагмальной мышцы направляется при этом на создание отрицательного давления в плевральной полости и расправление легкого.
При обтурационных ателектазах эвакуации содержимого трахеи и бронхов способствует атмосфера повышенной влажности (ингаляции соды и протеолитических ферментов — хемопсина, хемотрипсина, рибонуклеазы). При неэффективности указанных мероприятий с успехом применяют лечебную бронхоскопию под наркозом (И. Г. Климкович, 1963).
Уменьшению гипоксии способствует ингаляция 30 — 40% смеси увлажненного кислорода, а при обструкции крупных бронхов — гелий- кислородной смеси (В. А. Михельсон и др., 1972).
Для коррекции ацидоза, помимо улучшения вентиляции легких, применяют раствор бикарбоната натрия или буферные растворы (ТНАМ, трисамин) под контролем исследования кислотно-щелочного равновесия крови. Для профилактики бактериальной инфекции назначают антибиотики широкого спектра действия.
Пороки развития легких
У новорожденных возможны различные степени недоразвития легкого — от гипоплазии терминальных бронхиол одного из сегментов до полного отсутствия обоих легких. Частота пороков развития легкого, по данным разных авторов, варьирует, составляя от 1,5 до 40% среди всех хирургических заболеваний органов дыхания в детском возрасте. Относительная редкость аномалий легких, выявляемых у новорожденных, объясняется трудностями их диагностики.
Вместе с тем наряду с истинно врожденной патологией, возникающей до рождения ребенка, существует значительное число заболеваний, являющихся следствием отклонения от нормального развития органов дыхания в раннем постнатальном периоде и морфологически характеризующихся теми же особенностями. Эти «постнатальные пороки развития» естественно не могут быть обнаружены у новорожденных.
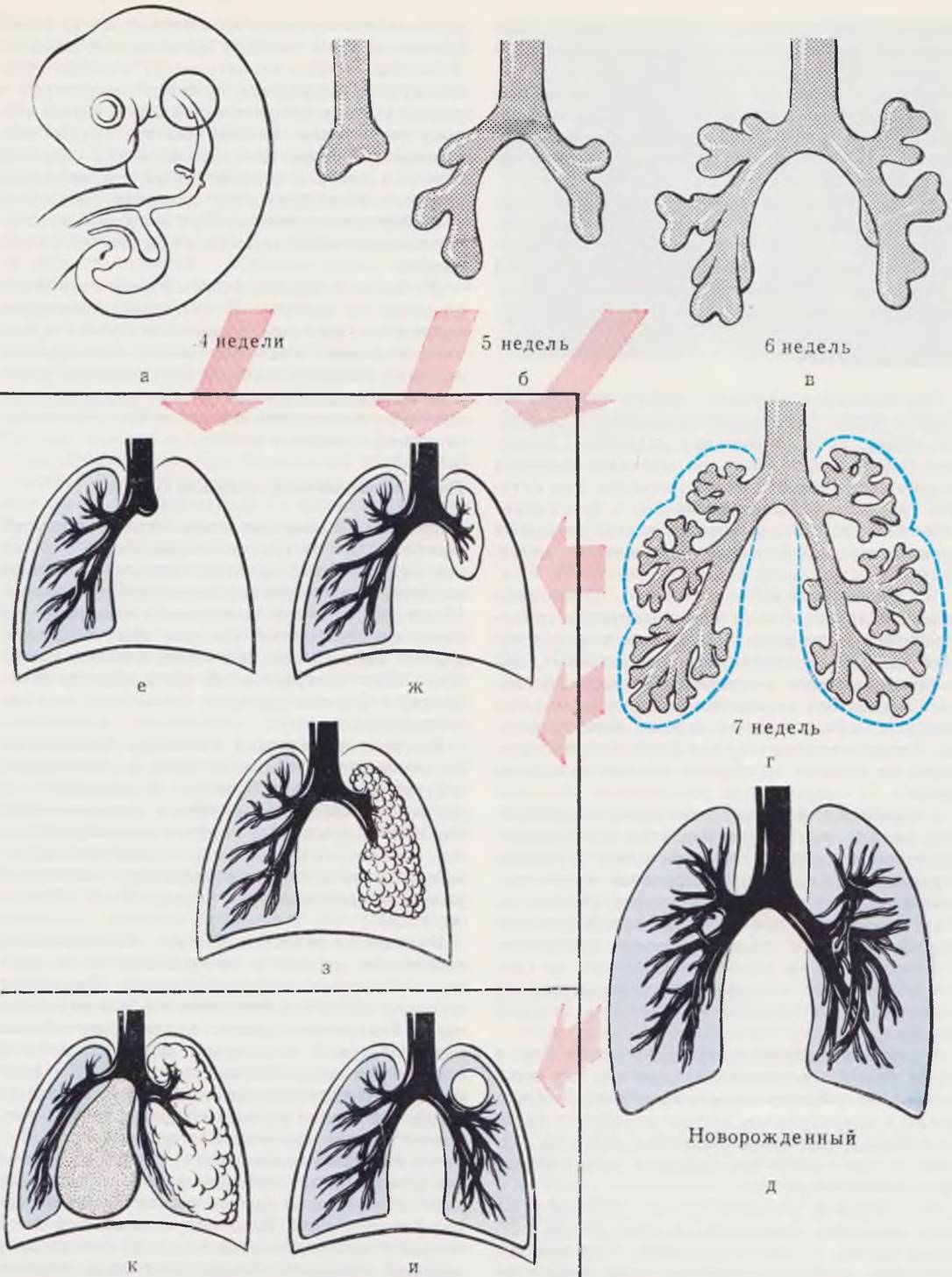
Эмбриогенез легких и формирование основных пороков его развития схематически изображены на рис. 38.
Рис. 38. Эмбриогенез легких и основные варианты пороков развития.
Первичный гортанно-трахейный выроет появляется в течение 4-й нед развития (а). Сначала он имеет округлую форму и соединяется с вентрально-каудальной частью глотки. На дистальном конце выроста появляются два утолщения, которые называют легочными почками. Энтодермальные почки, составляющие закладку паренхиматозной части бронхов и легких, начинают свое развитие внутри окружающей их массы мезенхимы, которая образует строму легочных долек, хрящевые пластинки, гладкую мускулатуру и соединительную ткань. Этапы формирования бронхиального дерева представлены на рис. а — д. В начале 2-го мес развития уже предопределено образование трех долей правого легкого и двух долей левого легкого (г).
Остановка развития на каждом из представленных этапов приводит к формированию определенного порока. Прекращение роста гортанно-трахейного выроста имеет своим финалом двустороннюю аплазию легких — состояние, несовместимое с жизнью с момента прекращения плацентарного кровообращения, Остановка развития одной из двух первичных легочных почек завершается односторонней аплазией легкого (е). Причиной гипоплазии легкого (ж) могут быть нарушения эмбриогенеза на каждом из последующих (б, в, г) этапов. Полагают, что кистозная гипоплазия легкого (з) чаще является следствием остановки развития в фазе ветвления бронхиального дерева после ветвей 4 — 5-го порядка. Образование солитарных кист (и) и долевой эмфиземы (к) также является следствием порочного формирования легочной ткани. В отличие от предыдущих, эти состояния могут не обнаруживаться тотчас после рождения, так как для их проявления необходим некоторый (различный по продолжительности) период легочного дыхания.
Агенезия трахеи
Это редкий порок развития, при котором трахея заканчивается слепо, не сообщаясь с бронхами. Последние обычно открываются в просвет пищевода. Диагностику осуществляют с помощью трахеобронхоскопии. Больные с агенезией трахеи практически нежизнеспособны, хотя в течение некоторого времени могут дышать через пищевод. Fonkalsrud, Martelle и Maloney (1963), а затем Altman, Randolph и Shearin (1972) произвели попытку хирургической коррекции порока. Пищевод был пересечен на шее и оба конца выведены на кожу. В дистальный отрезок была введена трахеостомическая канюля. В первом случае была выполнена торакотомия, пищевод пересечен дистальнее свища и оба конца его ушиты наглухо. Ребенок прожил после операции 1 1/2 мес. Во втором случае было произведено пересечение желудка в кардиальном его отделе через лапаротомный разрез. Больной умер через несколько часов после операции.
Врожденные стенозы трахеи
Сужения трахеи могут быть истинными, а могут быть вызваны сдавлением ее просвета снаружи.
Истинные врожденные стенозы трахеи обычно связывают с гипоплазией стенки, хотя существует мнение о роли внутриутробного воспаления в возникновении этого порока развития. Сужения трахеи, по данным И. Г. Климкович с соавт. (1969), редко диагностируются в раннем возрасте, несмотря на наличие клинических проявлений с первых дней жизни. Это объясняется редкостью патологии, малоизвестной широкому кругу педиатров.
Клиническая картина. Симптоматика врожденных стенозов трахеи зависит от степени сужения просвета. В тяжелых случаях свистящее стридорозное дыхание и одышка с втяжением межреберий, яремной ямки и даже грудины обращает на себя внимание сразу после рождения ребенка. Эти явления усиливаются при возбуждении ребенка и уменьшаются в покое. В случае менее выраженного стеноза его клинические признаки выявляются главным образом во время респираторных заболеваний. Любое воспаление, сопровождающееся ларинготрахеитом, протекает у таких больных тяжело и нередко приводит к жестоким приступам асфиксии. Диагностику осуществляют методом бронхоскопии, однако истинные размеры и протяженность сужения можно обнаружить лишь путем рентгенологического исследования. Стеноз отчетливо выявляется на томограммах. В отдельных случаях может возникнуть необходимость в контрастировании трахеи — трахеографии, которую безопаснее проводить у подобных больных под общим обезболиванием под контролем бронхоскопа (И. Г. Климкович и др., 1970).
Лечение. В ряде случаев по мере роста трахеи относительная степень стеноза уменьшается. Поэтому все попытки хирургической коррекции рекомендуется предпринимать в возрасте не ранее 5 — 6 лет. Исключение составляют больные с выраженным стенозом, у которых из-за дыхательной недостаточности и гипоксии нельзя откладывать операцию. Во всех случаях оперативному лечению предшествует тщательное обследование ребенка, ибо характер вмешательства зависит от уровня и распространенности сужения. Наиболее простым методом лечения является трахеостомия, которая позволяет отсрочить радикальную коррекцию порока, но возможна лишь при высоких и ограниченных стенозах. Если характер патологии исключает возможность трахеостомии, прибегают к пластической операции, что в настоящее время технически осуществимо (М. И. Перельман, 1972).
Кисты трахеи
В области трахеи изредка встречаются пара- трахеальные кисты (трахеоцеле), возникающие в результате нарушения хондрогенетической фазы трахеи (Нollinger, 1956). При недоразвитии отдельных хрящевых колец трахеи ее слизистая оболочка может эвагинировать в местах нарушенного хрящевого каркаса. Дальнейшее развитие этих эвагинатов и превращение их в паратрахеальные кисты осуществляется в последующие периоды эмбриогенеза. Подобные кисты могут сдавливать просвет трахеи и затруднять дыхание (Hardy, 1949). Диагноз ставят при бронхоскопии и рентгенологическом обследовании (Potts, 1950).
Другой причиной возникновения трахеальных кист является аномальное ветвление трахеи. В этих случаях от трахеи выше ее бифуркации отходит так называемый трахеальный бронх, нередко заканчивающийся кистообразным расширением.
Агенезия легкого
Двусторонняя агенезия легких встречается крайне редко. Дети нежизнеспособны и погибают вскоре после пережатия пуповины. Агенезия одного легкого описана многими авторами и представляет собой порок развития, при котором трахея, суживаясь, переходит в бронх единственного легкого. Легочная ткань, сосуды и бронхи на одной стороне полностью отсутствуют.
Клиническая картина. Отсутствие одного легкого обычно компенсируется гипертрофией противоположного, и при рождении дети иногда не отличаются от здоровых. Из 4 наблюдавшихся в клинике больных с агенезией и аплазией легкого ни у одного диагноз не был поставлен в течение первых месяцев жизни. Иногда отмечают ту или иную степень гипоксии, но относят ее обычно за счет патологии родов.
Клинически недоразвитие легкого проявляется асимметрией грудной клетки и отставанием больной стороны при дыхании. Границы сердца смещены в сторону агенезии и при правосторонней локализации процесса обычно заставляют врачей думать о декстрокардии или другой патологии сердца. Дыхание над отсутствующим легким может проводиться за счет пролабирования здорового легкого далеко за пределы соответствующей половины грудной клетки.
Признаков дыхательной недостаточности у таких больных может не быть до тех пор, пока ребенок не заболеет воспалением легких. Пневмонии в единственном легком протекают крайне тяжело и часто заканчиваются летально. Наряду с этим отдельные больные доживают до преклонного возраста.
На обзорной рентгенограмме обращает па себя внимание затемнение и уменьшение размеров одного из легочных полей. Как показывает опыт, наиболее часто при этом диагностируют ателектаз легкого, эмфизему на здоровой стороне и даже эмпиему плевральной полости. Агенезию легкого характеризует высокое стояние купола диафрагмы, сужение межреберий и резкая степень смещения срединной тени в сторону затемнения. Решает диагноз трахеобронхоскопия. Контрастное исследование бронхов опасно в связи с ограниченным дыхательным резервом и возможностью развития пневмонии в единственном легком. При агенезии и аплазии легкого необходимости в ней обычно не возникает.
Лечение. Специального лечения этот порок развития не требует. Исключение составляют пациенты с длинным рудиментом бронха в виде слепого мешка, в котором может скапливаться мокрота, вызывая картину хронического легочного нагноения. Резекция такого отростка в более старшем возрасте избавляет больного от постоянного влажного кашля.
Гипоплазия легкого, доли или сегмента
Этот порок развития отличается от предыдущего тем, что от трахеи отходит более или менее недоразвитый зачаток легкого, состоящий из бронхов, окруженных альвеолярной тканью. Могут наблюдаться долевые, сегментарные и более мелкие бронхи, которые обычно оканчиваются кистозными полостями разных размеров. Объем респираторной части обычно минимален, в функциональном отношении она неполноценна.
В отдельных случаях при микроскопическом исследовании можно проследить колбообразные вздутия дистальных бронхов, от которых отходят респираторные бронхиолы и даже непосредственно альвеолы. Эта картина напоминает легкие земноводных и позволяет выделить подобных больных в группу с временной остановкой развития бронхиального дерева (И. К. Есипова, 1962).
Клиническая картина. Симптоматика гипоплазии легкого у новорожденного во многом напоминает описанную выше. Как и при агенезии легкого, у большинства больных отмечается смещение границ сердца, уменьшение размеров одной из половин грудной клетки и асимметрия дыхательных экскурсий. Дыхание может быть ослабленным и имеет бронхиальный оттенок. Наличие разнокалиберных хрипов указывает на присоединение воспалительного процесса и носит вторичный характер. В период новорожденности инфицирование наблюдается реже, и гипоплазия легкого может протекать почти бессимптомно. Влажный кашель с гнойной мокротой присоединяется позже. Одним из проявлений патологии бывают повторные пневмонии с преимущественной локализацией на больной стороне, во время которых и обнаруживают аномалию.
На обзорной рентгенограмме на фоне затемнения могут определяться отдельные светлые участки, соответствующие кистозным полостям или недоразвитой легочной ткани. Кисты иногда бывают значительных размеров и занимают всю плевральную полость. Выраженного смещения сердца и затемнения легкого в таких случаях не обнаруживают. При наличии множества мелких полостей — «бронхиального дивертикулеза» — легкое может казаться даже более эмфизематозным, чем здоровое.
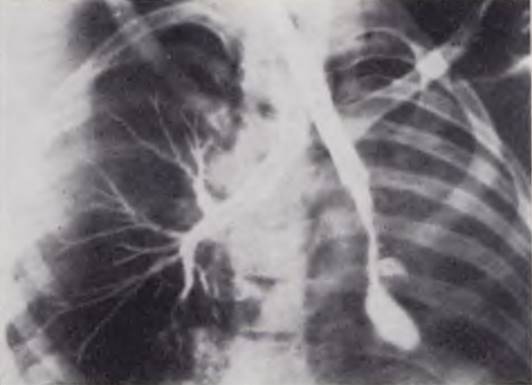
Дифференциальная диагностика требует применения контрастного исследования. Показания к нему обычно ставят после визуального осмотра трахеи через бронхоскоп, что позволяет увидеть суженное устье главного бронха гипоплазированного легкого, часто заполненное слизью. При гипоплазии дистальных участков бронхов эндоскопическая картина может почти не отличаться от нормальной. При бронхографии, во время которой желательно избегать двустороннего контрастирования, выполняются недоразвитые и расширенные бронхи (рис. 39). Часть контрастного вещества может проникнуть в кистозные полости и создать характерную картину кистозной гипоплазии или врожденного поликистоза легких.
Рис. 39. Бронхограмма ребенка 4 мес. Тубус бронхоскопа — в левом главном бронхе. Контрастированы кистозно измененные бронхи левого легкого. Диагноз: гипоплазия левого легкого. Левосторонняя пульмонэктомия. Выздоровление.
Гипоплазия доли или сегмента легкого редко диагностируется в период новорожденности. Основными признаками патологии являются постоянный влажный кашель и повторные пневмонии. В редких случаях недоразвитый участок легкого, находящийся в состоянии ателектаза, виден на обзорной рентгенограмме, но и этот признак чаще наблюдается у детей более старшего возраста.
Одним из осложнений гипоплазии концевых отделов бронхов может быть спонтанный пневмоторакс, причина которого у новорожденных в большинстве случаев остается нераскрытой. Отдельные наблюдения показали, что резкое повышение внутрибронхиального давления при кашле, крике или натуживании ребенка может вызвать разрыв порочно сформированной легочной ткани, когда более или менее крупные бронхиальные разветвления располагаются в непосредственной близости от поверхности легкого.
Лечение. При инфицированном поликистозе или кистозной гипоплазии легкого требуется удаление патологических участков. Однако эти операции обычно выполняются в возрасте 1 1/2 — 2 лет и старше. В редких случаях при упорных рецидивирующих пневмониях или при разрыве легкого могут возникнуть показания к операции в первые месяцы жизни. Заметим, что удаление всего легкого новорожденные и грудные дети переносят тяжело и результаты подобных операций у них часто неблагоприятны.
Особо следует указать на случаи гипоплазии легкого при врожденных диафрагмальных грыжах. Легкое во время операции у таких больных уменьшено в размерах, недоразвито и часто не в состоянии заполнить освободившуюся плевральную полость после пластики диафрагмы. Этим объясняется длительное наличие воздуха в плевральной полости на стороне операции. Как показывают исследования И. К. Есиповой, все элементы легкого в подобных случаях развиваются пропорционально и лишь временно отстают в развитии в связи с постоянным давлением со стороны брюшных внутренностей во внутриутробном периоде. После оперативной коррекции порока легкое быстро развивается и становится полноценным.
Солитарные кисты легкого
Солитарные кисты легкого у новорожденных встречаются реже, чем у детей более старшего возраста, и возникают главным образом в результате порока развития легкого.
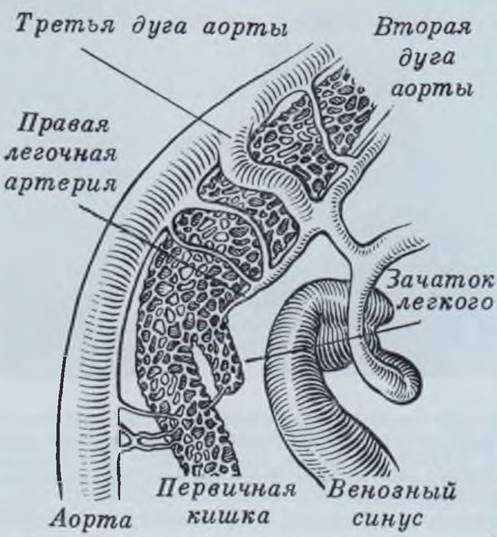
Патогенез. В патогенезе врожденных кист, по мнению Sauerbruch (1934), А. И. Абрикосова (1947). Spenser (1962), И. К. Есиповой (1962) и др« основную роль играет недоразвитие бронхов (гипоплазия), которое в отличие от поликистоза имеет ограниченный, локальный характер. Sante (1939), В. Р. Брайцев (1960) допускают возможность кистозного растяжения бронхов жидким содержимым в связи с их закупоркой (мембрана) или отшнурованием. В числе причин образования кист называют внутриутробное воспаление, растяжение лимфатических щелей легкого эмбриона, эвагинацию слизистой оболочки трахеи и бронхов в местах недоразвития их стенок. Особое место отводят сосудистым аномалиям — кистозному перерождению ткани легкого под влиянием повышенного кровяного давления в результате сообщения сосудистой системы участка легкого с большим кругом кровообращения. В последнем случае обычно имеется аберрантный сосуд. отходящий от грудного или брюшного отдела аорты. Этот порок развития известен как «секвестрация легкого» и требует особого внимания во время операции. так как пересечение дополнительного сосуда грозит смертельным кровотечением (рис. 40).
Рис. 40. Особенности кровоснабжения легочной почки эмбриона, приводящие к развитию секвестрации.
Возможность развития врожденных кист легкого подтверждается случаями, когда на секции плодов и мертворожденных детей находят полости в легких. Однако удельный вес таких находок невелик. Potter (1952), обладая большим опытом патологоанатомического исследования легких эмбрионов и новорожденных. обнаружила кисты всего в 2 случаях. Caffey (1953) ни разу не встретил кисты легкого при рентгенологическом исследовании 5000 новорожденных в 1 — 3-и сут после рождения. В более старшем возрасте солитарные кисты, сходные по строению с врожденными, встречаются значительно чаще. Эти факты позволили А. П. Колесову (1950), Mayer, Rappoport (1952), Е. В. Рыжкову (1959) сделать предположение о возможности возникновения легочных кист в результате отклонения развития легких от нормального пути в постнатальном периоде под влиянием различных причин. К последним относят ателектазы новорожденных, пневмонии, недоразвитие эластических волокон в стенках альвеол и бронхов и их растяжение под влиянием повышенного внутрибронхиального давления (кашель, чиханье, клапанная обтурация бронхов и т. д.). У детей более старшего возраста возможно образование «приобретенных» кист легкого в результате эпителизации абсцессов, эмфизематозных булл, травматических каверн. Кисты легкого, таким образом, имеют полиэтиологический характер.
Клиническая картина. По клиническому течению различают неосложненные и осложненные кисты легкого. Последние в свою очередь делят на осложненные нагноением, клапанным механизмом и разрывом стенок.
Неосложненные кисты легкого у новорожденных диагностируют крайне редко, ибо клиническая симптоматика их скудна, а профилактического рентгенологического исследования в этом возрасте не производят. Изредка на рентгенограмме, произведенной по поводу пневмонии или патологии брюшной полости, в легких случайно обнаруживают воздушную или заполненную жидкостью полость. Чаще кисты выявляются в связи с развитием осложнения.
Нагноение кисты. Пути инфицирования внутрилегочных кист различны. Инфекция может проникнуть в кисту через дренирующие ее бронхи. Не исключены гемато- и лимфогенные пути. Нагноившиеся кисты легких у новорожденных и грудных детей сопровождаются выраженной клинической картиной, напоминающей абсцедирующую пневмонию. Появляется влажный, навязчивый кашель, ухудшается самочувствие, возникает одышка. Дети становятся беспокойными, раздражительными, отказываются от еды, теряют в весе. У ряда больных отмечаются диспентические расстройства: изменения стула, рвота. В рвотных массах нередко обнаруживают примесь гнойной мокроты, которую маленькие дети обычно заглатывают. Значительное повышение температуры тела у новорожденных бывает редко, что связано с пониженной реактивностью у детей этого возраста. При осмотре отмечаются симптомы гнойной интоксикации и гипоксии: бледность, иктеричность кожных покровов, цианоз слизистых оболочек и носогубного треугольника, западание родничка, глазных яблок, потеря тургора кожи п другие признаки обезвоживания. У недоношенных детей быстро развивается склерема, что является плохим прогностическим признаком.
Физикальное исследование позволяет выявить признаки полости в легком лишь при значительных ее размерах пли при поверхностном расположении. В этом случае находят локализованный тимпанит или участок притупления легочного звука. При аускультации определяются большее или меньшее ослабление дыхания над зоной кисты и разнокалиберные хрипы.
Осложнение клапанным механизмом. Односторонняя клапанная непроходимость бронхов, дренирующих кисту, наиболее часто возникает у детей на фоне пневмонии и является основной причиной увеличения размеров внутрилегочных кист. У новорожденных и грудных детей это осложнение встречается наиболее часто и сопровождается выраженной дыхательной недостаточностью, что позволяет говорить о «декомпенсированном» течении напряженных кист в этом возрасте. Тяжесть состояния больных, помимо гипоксии, вызванной сдавлением легкого, объясняется сердечно-сосудистой недостаточностью в результате сдавления полых вен при смещении средостения. Последнее у новорожденных особенно легко меняет свое положение из-за рыхлости клетчатки и нежности структур, фиксирующих его органы.
В клинической картине у детей с напряженными кистами легкого превалируют симптомы острой дыхательной недостаточности: выраженная одышка с втяжением межреберий, яремной ямки и эпигастрия, цианоз. Отмечаются стонущее дыхание, тахикардия, застойное увеличение печени. При отсутствии своевременной помощи эти больные могут погибнуть от асфиксии через несколько часов после развития осложнения.
При физикальном исследовании выявляются смещение границ сердца, тимпанит на пораженной стороне и притупление перкуторного звука на противоположной. Дыхание на стороне напряжения резко ослаблено или вообще не проводится. Над противоположным легким выслушиваются жесткое дыхание и разнокалиберные хрипы.
Разрыв стенок кисты возникает при резком повышении давления внутри полости или воспалительной деструкции ее капсулы. Частой причиной осложнения является пункция кисты, особенно напряженной. Симптомы пневмо- или пионневмоторакса, развивающегося вслед за этим, мало чем отличаются от описанных выше, но начало их обычно более острое, сопровождается признаками плевропульмонального шока и сильным беспокойством ребенка. Дыхательная недостаточность также выражена в большей степени.
Изредка при нагноившихся кистах наблюдается внезапное опорожнение полости в бронхиальное дерево с развитием асфиксии. Это осложнение опасно для жизни лишь у новорожденных и грудных детей, так как более старшие дети обычно самостоятельно откашливают мокроту. Возникает сильный приступ кашля, появляется обильная мокрота, развивается глубокий цианоз. Массивная аспирация гнойного содержимого может явиться причиной внезапной смерти маленького ребенка с кистой легкого.
Рентгенологическая картина. Диагностика кист легкого у детей осуществляется главным образом с помощью рентгенографии. Предпочтение отдают обзорной рентгенографии и томографии. Необходимость в контрастном исследовании у новорожденных возникает крайне редко.
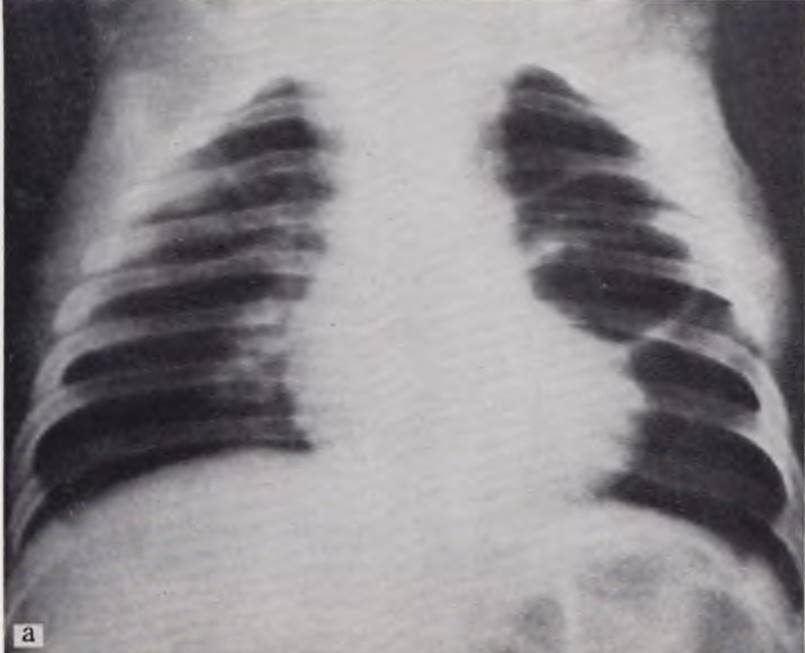
При неосложненных кистах легкого обнаруживают тонкостенную воздушную полость, иногда многокамерную. У отдельных больных могут встретиться кисты, наполненные жидкостью (рис. 41). Они представляют собой округлые затемнения одинаковой интенсивности, с четкими ровными контурами, резко выделяющиеся па фоне окружающей легочной ткани.
Рис. 41. Рентгенограммы грудной клетки.
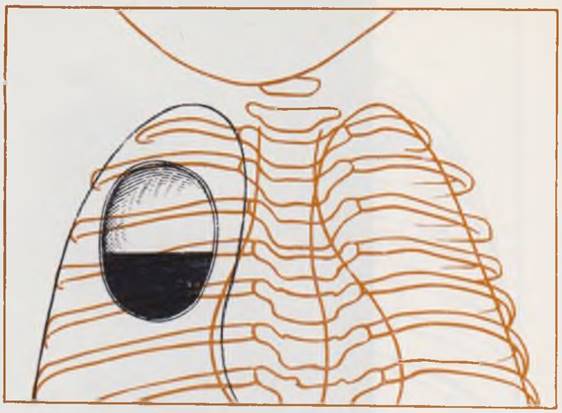
а — воздушная киста левого легкого у ребенка 2 1/2 мес; б — киста правого легкого, заполненная жидкостью, у ребенка 1 мес.
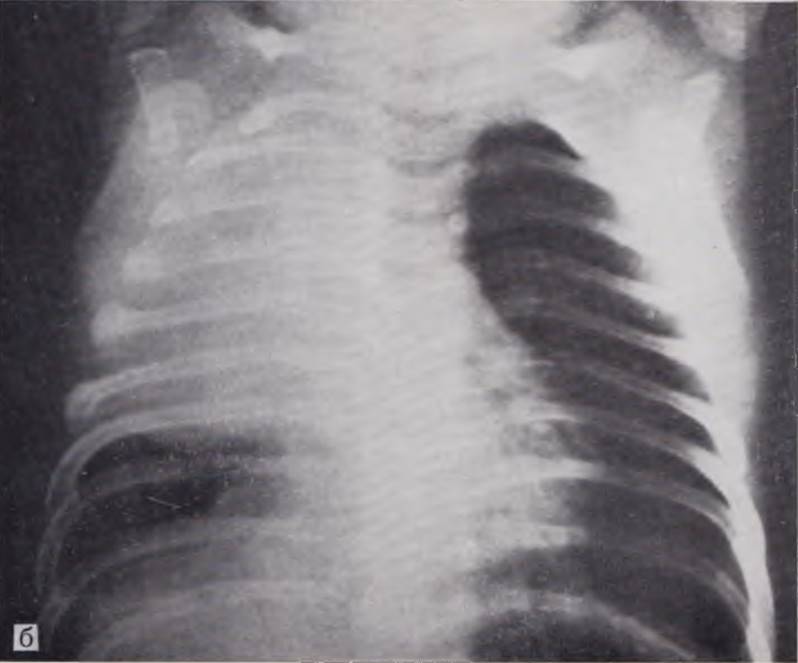
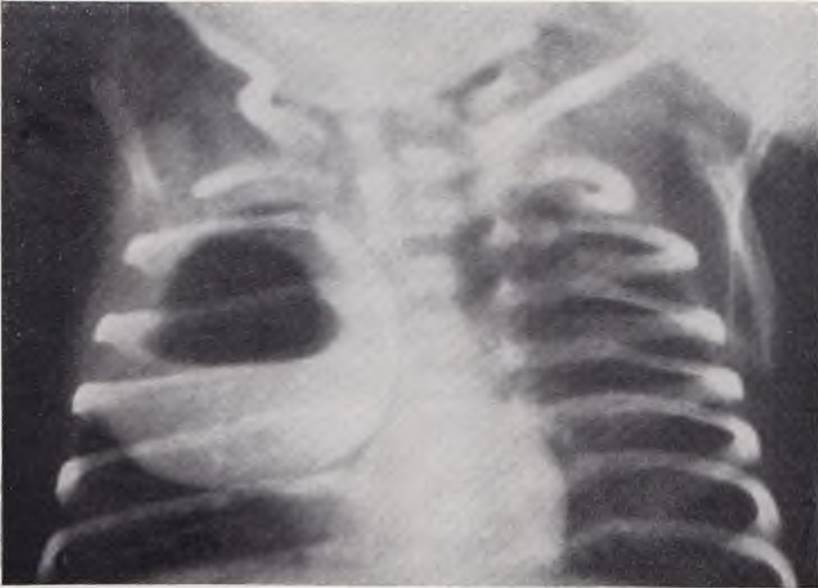
У детей с инфицированными кистами выявляются большей или меньшей величины полости с уровнем жидкости в них. Стенки нагноившейся кисты выглядят утолщенными и более грубыми, часто отмечается перифокальная реакция. Картина напоминает таковую при абсцессах легкого, но внутренний контур кисты обычно более ровный (рис. 42).
Рис. 42. Рентгенограмма грудной клетки ребенка 22 дней. Диагноз: инфицированная киста правого легкого.
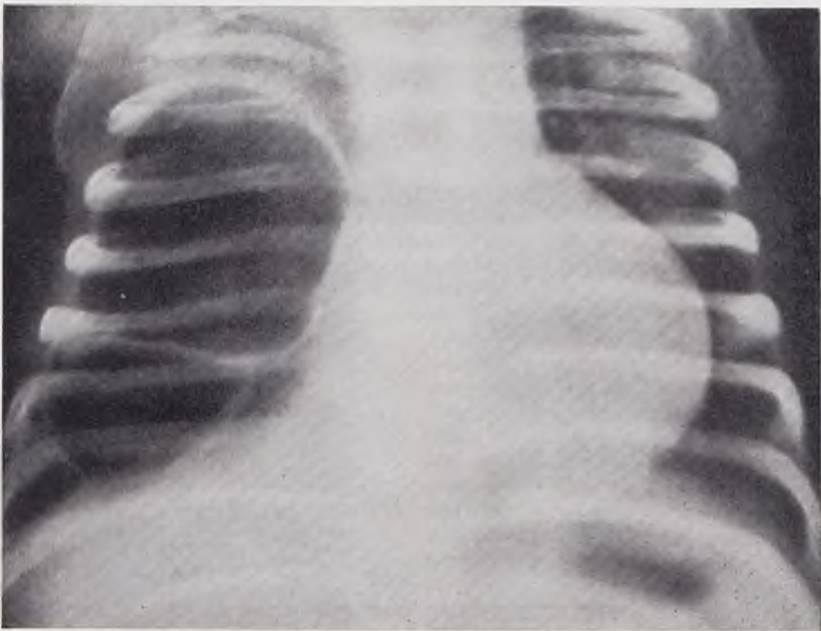
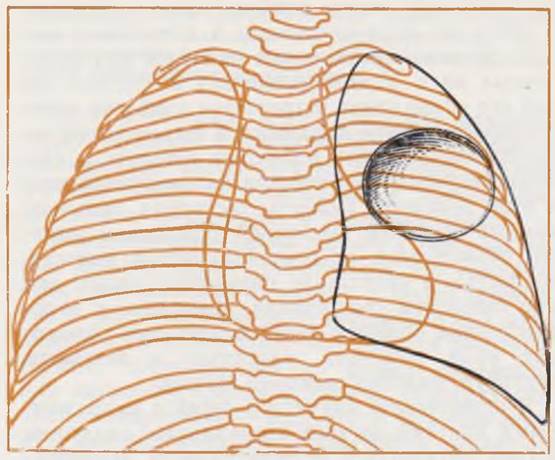
При напряженной кисте легкого на рентгенограмме обращают на себя внимание резкое вздутие одного легочного поля и смещение средостения в противоположную сторону. Помимо этого, отмечаются медиастинальная грыжа и низкое стояние купола диафрагмы, а при рентгеноскопии — ограничение его подвижности на стороне кисты (рис. 43).
Рис. 43. Рентгенограмма грудной клетки ребенка 14 дней. Диагноз: напряженная киста правого легкого.
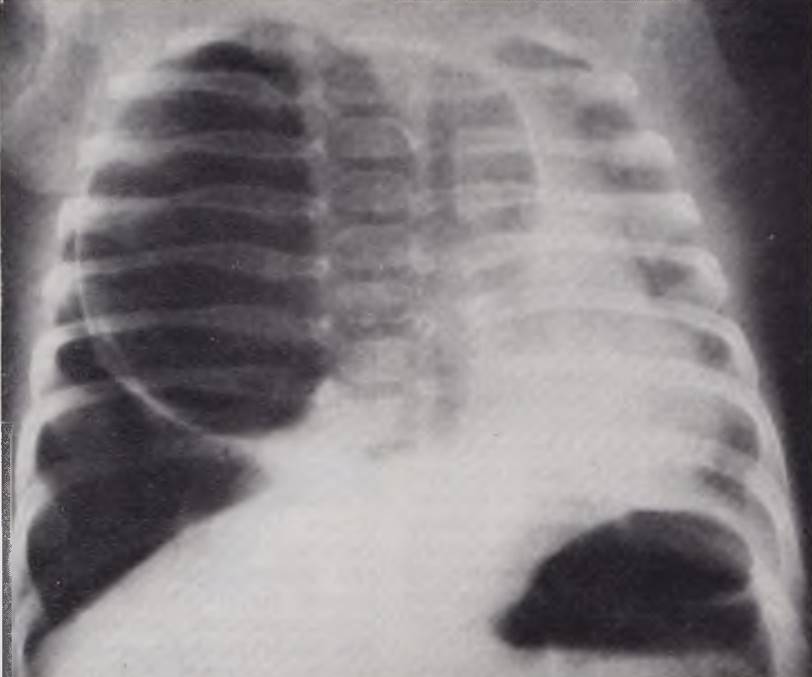
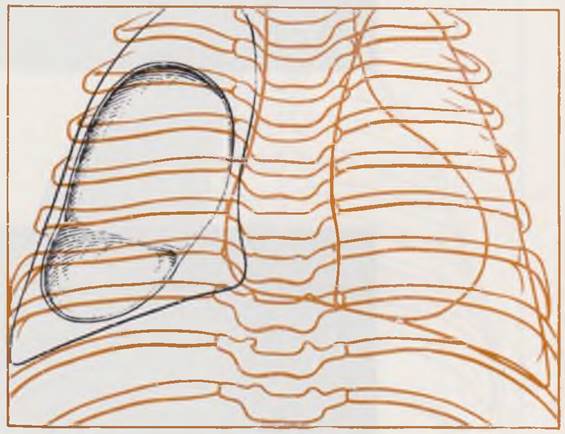
Рентгенологическая картина кисты, прорвавшейся в плевральную полость, представлена симптомами пневмо- или пиопневмоторакса, обычно напряженного. При многокамерных кистах могут быть видны их контуры па фоне колабированного легкого и воздуха в плевральной полости (рис. 44).
Рис. 44. Рентгенограмма грудной клетки ребенка 1 мес. Диагноз: разрыв стенки кисты правого легкого. Пневмоторакс.
Дифференциальная диагностика. Солитарные кисты легкого у новорожденных наиболее часто приходится дифференцировать с полостями буллезного характера, возникающими при стафилококковой пневмонии, а также с крупными одиночными абсцессами легкого. При однократном рентгенологическом исследовании характер полости определить трудно. Дифференциальная диагностика основана на изучении динамики полостей, которые в случае воспалительного их происхождения имеют тенденцию к уменьшению в размерах и самопроизвольному исчезновению в течение нескольких дней или месяцев. Для кист легкого более характерно постоянство размеров и формы.
Напряженные кисты у новорожденных дифференцируют с врожденной лобарной эмфиземой, пиотораксом и пиопневмотораксом, а также с диафрагмальными грыжами, которые в случае их «асфиктического ущемления» (С. Я. Долецкий) вызывают картину внутригрудного напряжения. Правильной диагностике способствует выявление на рентгенограмме контуров напряженной полости, которые иногда бывают лучше видны в боковой проекции. Для пневмо- и пиопневмоторакса характерно наличие тени колабированного легкого, а при долевой эмфиземе на фоне вздутия можно проследить разреженный легочный рисунок. Рентгенодиагностика диафрагмальной грыжи описана в соответствующем разделе и облегчается характерной клинической симптоматикой заболеваний.
Лечение. Неосложненные кисты. Наличие внутрилегочной кисты (если только она существенно не уменьшает дыхательную поверхность) само по себе мало влияет на здоровье ребенка. Риск связан с осложнениями, время возникновения которых трудно предугадать. Это заставляет относиться к неосложненным кистам легкого как к потенциально опасному заболеванию и считать целесообразным их радикальное удаление. Однако в виду трудностей дифференциальной диагностики и тяжести течения послеоперационного периода у новорожденных и грудных детей оперативное лечение при неосложненных кистах рекомендуется проводить после достижения ребенком возраста 1 — 1 1/2 лет.
Осложненные кисты. Возникающие осложнения существенно меняют лечебную тактику. Обнаружив па рентгенограмме легких гнойную полость, следует начать лечение с попыток ликвидировать воспалительный процесс. При эффективности консервативной терапии (антибиотики внутривенно, внутримышечно и в аэрозолях, воздействие на специфический и неспецифический иммунитет гемотрансфузиями, в том числе прямыми, переливаниями плазмы, инъекциями у-глобулина и т. д.) радикальную операцию производят после установления точного диагноза кисты легкого, т. е. спустя 10 — 12 мес. Отсутствие эффекта от лечения и особенно прогрессирующее ухудшение состояния и присоединение других осложнений являются показаниями к оперативному лечению па фоне нагноения. При напряженных кистах легкого у новорожденных необходимо срочно произвести радикальную операцию. Дренирование полости улучшает состояние ребенка лишь временно, поэтому оно целесообразно только при отсутствии возможности сразу же взять больного на операционный стол. Длительное дренирование почти неизбежно приводит к эмпиеме плевральной полости. Пункция напряженной кисты часто осложняется разрывом ее стенок и развитием напряженного пневмо- пли пиопневмоторакса и в связи с этим противопоказана. Удаление напряженной кисты сразу же возвращает органы дыхания и кровообращения в нормальные условия. Состояние больных нередко улучшается уже на операционном столе. Аналогичной тактики придерживаются у новорожденных и при разрыве стенок кисты легкого с образованием пневмоторакса.
Современная анестезиология и реаниматология позволяют производить внутригрудные операции даже у детей первых дней жизни. Риск, связанный с этими операциями, меньше, чем опасность инфицирования плевральной полости и развития сепсиса. Объем вмешательства зависит от локализации и объема кистозно- измененного участка легкого. У детей раннего возраста резекцию легкого предпочтительнее производить в пределах анатомических единиц — доли или сегмента с тщательной герметизацией остающихся отделов легкого. В связи с нежностью тканей следует предпочесть ручную обработку элементов корня, ибо существующие сшивающие аппараты слишком грубы для детей этого возраста. Результаты операций на легких у детей первых месяцев жизни во многом зависят от предупреждения инфицирования плевральной полости и мягких тканей грудной стенки, деликатной операционной техники, тщательного возмещения кровопотери. Тяжесть послеоперационного периода у этих больных и частота послеоперационных осложнений, среди которых на первом месте стоят ателектазы легкого и послеоперационная эмпиема плевры, требуют пристального внимания и правильно организованного ухода.
Лобарная эмфизема
Прогрессирующее эмфизематозное увеличение доли легкого чаще всего встречается у новорожденных и детей первых месяцев жизни1. Лобарную эмфизему у новорожденного впервые описали Kountz, Alexander (1943). В настоящее время опубликовано значительное число наблюдений, в том числе и в отечественной литературе.
1 Заболевание известно под различными названиями: врожденная лобарная (долевая) эмфизема, локализованная гипертрофическая эмфизема легких, прогрессирующая эмфизема новорожденных и т. д.
Патогенез. Лобарная эмфизема представляет собой прогрессирующее растяжение участка легкого, что указывает на наличие клапанного механизма в бронхах пораженной доли. Причины частичной вентильной непроходимости бронхов различны. Сюда относятся гипоплазия, а иногда и полное отсутствие хрящевой ткани в бронхах, вызывающее спадение бронха при выдохе, гипертрофия или отек слизистой оболочки бронха, локализованный бронхоспазм, сдавление просвета бронха снаружи увеличенными лимфатическими узлами, опухолью, аномальным кровеносным сосудом. Клапанная непроходимость бронхов обнаруживается примерно у половины больных долевой эмфиземой. Mayer и Rappoport (1952) считают, что причиной вздутия доли легкого наряду с нарушением проходимости бронхов являются недоразвитие эластической ткани в степках альвеол и уменьшение их сократительной способности во время выдоха.
Клиническая картина. Типичным клиническим проявлением долевой эмфиземы являются прогрессирующая одышка с втяжением податливых участков грудной стенки, цианоз и затрудненное, иногда свистящее дыхание. Симптомы чаще проявляются вскоре после рождения ребенка или в течение первого месяца жизни. Дети поступают в стационар в тяжелом состоянии, которое объясняется гипоксией и сердечной недостаточностью, связанной со сдавлением полых вен при смещении средостения. При осмотре отмечается увеличение одной половины грудной клетки и отставание ее при дыхании. Перкуторно выявляются тимпанический оттенок звука над одним из легких и смещение границ сердца в противоположную сторону. Изредка состояние больных стабилизируется. Это позволило выделить случаи с компенсированной и декомпенсированной дыхательной недостаточностью (С. А. Степанов, Ю. А. Водолазов, 1963).
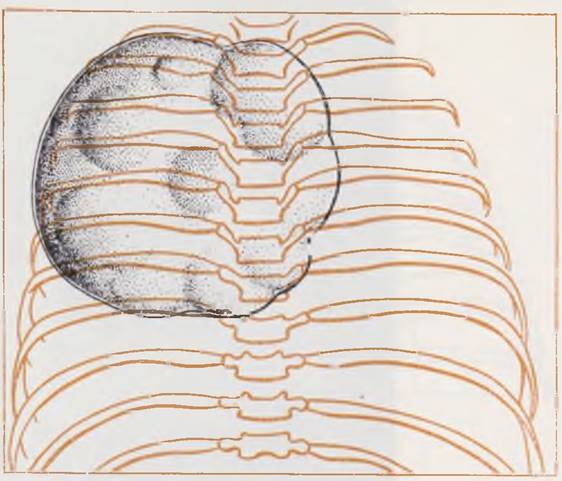
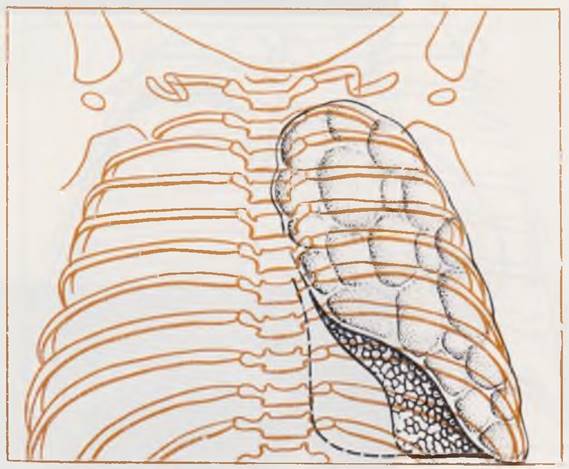
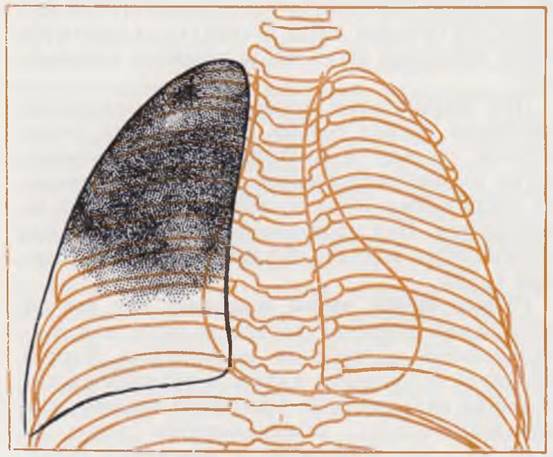
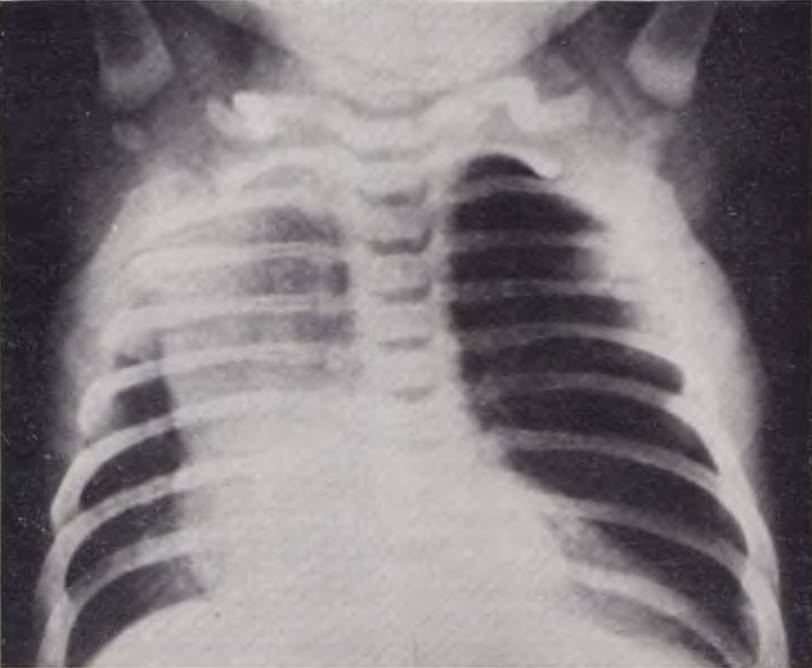
Рентгенологическая картина. На обзорной рентгенограмме легких обращает на себя внимание эмфизематозно увеличенная доля легкого, чаще верхняя, оттесняющая соседние участки и пролабирующая па противоположную сторону. У всех больных можно отметить более или менее значительное смещение срединной тени. Легочный рисунок на пораженной стороне существенно ослаблен, но в отлично от напряженной кисты пли пневмоторакса виден достаточно отчетливо (рис. 45). В большинстве случаев необходимости в контрастном исследовании не возникает. В сложных диагностических ситуациях, когда неясно, какая из долей легкого эмфизематозно изменена, рекомендуется производить томографию, а при наличии условий — ангионульмонографию. Заполнение бронхов контрастным веществом у таких больных может усугубить гипоксию и способствовать развитию воспаления легких.
Рис. 45. Рентгенограмма грудной клетки ребенка 25 дней. Диагноз: врожденная эмфизема верхней доли левого легкого.
Дифференциальная диагностика. Частой ошибкой при данном пороке развития является недооценка рентгенологических данных и неправильная диагностика пневмоторакса или напряженной кисты легкого с последующей пункцией эмфизематозной доли пли торакоцентозом. Эти манипуляции не только не дают улучшения, но могут послужить причиной разрыва легкого и инфицирования плевральной полости. У других больных колабированное легкое нередко принимают за ателектатическое, а
эмфизему считают викарной. В связи с этим делают попытки аспирировать содержимое бронхов или бронхоскопию, которые могут привести к усилению вздутия и гемодинамических расстройств.
Лечение. Хирургическое вмешательство является единственным радикальным методом лечения лобарной эмфиземы. У больных с декомпенсированной формой заболевания операцию производят по жизненным показаниям сразу же после установления диагноза. Торакотомию и удаление эмфизематозных участков легкого выполняют под интратрахеальным наркозом с управляемым дыханием (С. Я. Долецкий, и др., 1970). В момент начала анестезии состояние ребенка может ухудшиться в связи с нагнетанием воздуха в пораженную долю и увеличением ее размеров. Учитывая это, торакотомию рекомендуется производить при спонтанном дыхании и лишь после вскрытия грудной полости переходить на искусственную вентиляцию (Мushin, 1963). Эмфизематозная доля бледно-розовая, увеличена в размерах, не спадается при дыхании. Граница со здоровыми отделами легкого обычно четко выражена, что подтверждает диагноз.
В случае компенсированной дыхательной недостаточности операция может быть отложена до более старшего возраста. В отдельных наблюдениях постепенно ликвидировались явления напряжения, и рентгенологическая картина нормализовалась. Большинство же детей и в более поздние сроки отличались малым весом, субтильным телосложением, были подвержены респираторным заболеваниям. У таких детей оперативное вмешательство считают показанным и при компенсированных формах аномалии.