ХИРУРГИЯ НОВОРОЖДЕННЫХ - 1976
2. ЧАСТНЫЕ РАЗДЕЛЫ
8. Пороки развития отдельных органов и систем
Аплазия мышц передней брюшной стенки
Врожденная аплазия мышц передней брюшной стенки — редкий порок, который является следствием нарушения развития боковых отростков первичных позвонков.
Клиническая картина. Диагноз не представляет затруднений. Живот вялый, морщинистый, отвислый, с видимыми на глаз волнами кишечной перистальтики (Lattimer, 1958) (рис. 67). Аплазия мышц брюшной стенки практически во всех случаях сопровождается патологией со стороны мочевыводящнх путей. Урологическое обследование выявляет у таких больных значительно растянутый мочевой пузырь, удлиненные извитые мочеточники и гидронефроз. У больных мужского пола часто имеется двусторонний крипторхизм с интраабдомипальным расположением яичек. Нередко встречаются аномалии со стороны нижних конечностей: косолапость, врожденный вывих бедра и др. У 50% больных определяется незаращение мочевого хода (урахуса), у 55% имеются пороки сердца и у 20% — аномалии кишечника. Причины врожденного отсутствия передних брюшных мышц неизвестны. Возможно, первичным является нарушение закладки нервных стволов передней брюшной стенки. Дилятацию мочевого пузыря и атонию мочевой системы объясняют отсутствием нормального внутрибрюшного давления.
Лечение. В тех случаях, когда выявляется триада: мегацитис, мегауретер и гидронефроз, лечение начинают с декомпрессии мочевых путей. Целесообразно внеменное наложение цисто- или нефростомы. Benson (1962) считает наилучшей формой экстренного урологического вмешательства создание двусторонних уретеростом. После восстановления функции почек можно ставить вопрос о радикальных пластических операциях па мочевыводящих путях.
Пластику передней брюшной стенки производят после восстановления функции мочевыделительной системы. До этого рекомендуется ношение бандажа для поддержания внутрибрюшного давления и предупреждения дальнейшего развития патологии со стороны внутренних органов. Существует несколько вариантов оперативной коррекции порока. Переднюю брюшную стенку ушивают путем образования продольных складок. При этой операции применяют срединный разрез во избежание нарушения иннервации и кровоснабжения. Образование складок кожи, «гофрирование», производят с помощью швов, наложенных па внутреннюю поверхность брюшной стенки, по возможности внебрюшинно. Излишек тканей иссекают, а края сократившихся половин брюшной стенки послойно сшивают по средней линии. Другим методом укрепления передней стенки живота является образование дупликатуры тканей по типу cntis-sub-cutis. С этой целью производят два дугообразных разреза от мечевидного отростка до лобка. На очерченной ими кожной поверхности тщательно удаляют эпителиальный слой с помощью дерматома или острого скальпеля (бритвы). От качества обработки кожной поверхности во многом зависит успех операции. Боковые лоскуты отсепаровывают до передних подмышечных линий и сшивают над центральным лоскутом. После оперативного лечения необходимо ношение бандажа.
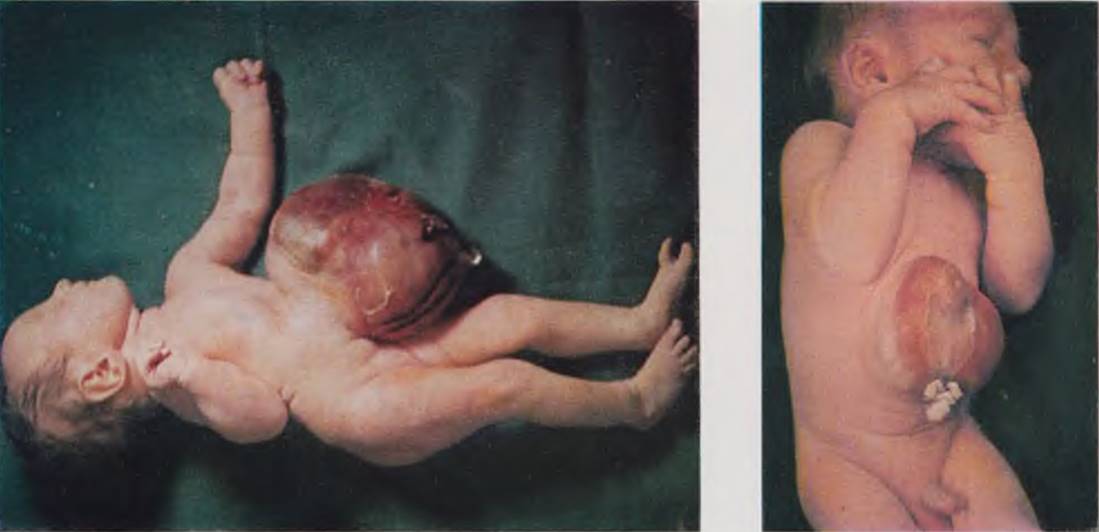
Новорожденный с гигантской эмбриональной грыжей, содержащей печень и кишечник (слева). Новорожденный с эктопией сердца в сочетании с дефектом верхних отделов брюшной стенки (справа).
Половая щель новорожденной, страдающей гидрокольпосом. Выпячивание мембраны, закрывающей вход во влагалище (слева). Макропрепарат. Мочевыводящие пути новорожденного с множественными пороками развития — поликистозная, подковообразная почка, облитерированный в дистальном отделе правый мочеточник, левосторонний мегауретер (справа).
Новорожденный с осложненной формой спинномозговой грыжи — вскрывшиеся оболочки и паралич органов малого таза (слева). Выпадение матки и влагалища у новорожденной с паралитической формой спинномозговой грыжи (справа).
Фототоракоскопия новорожденного. В поле зрения — опухоль средостения (справа) значительных размеров, имеющая капсулу с хорошо выраженной сосудистой сетью (слева). Кальциноз параректальной клетчатки, подкожной клетчатки и правой ягодицы с выпадением прямой кишки (справа).
При наличии мышечных волокон в толще передней брюшной стенки их по возможности укрепляют путем постоянного массажа и гимнастики.
Врожденное отсутствие брюшных мышц дифференцируют с диастазом прямых мышц живота. При этом состоянии прямые мышцы расположены шире, чем обычно, и сухожильное соединение между ними остается без мышечных элементов. При крике и напряжении у таких детей появляется отчетливое выпячивание брюшной стенки. Диастаз прямых мышц не сопровождается патологией внутренних органов, и пластические операции выполняют лишь с косметической целью в старшем возрасте.
Эмбриональная грыжа пупочного канатика
Эмбриональная грыжа пупочного канатика — тяжелый врожденный порок развития передней брюшной стенки, при котором через дефект ее в области пупка, расслаивая ткани начального отдела пуповины, выпадают внутренности. Мышцы и кожа над опухолью отсутствуют, органы брюшной полости покрывает тонкая прозрачная или полупрозрачная оболочка, переходящая в пупочный канатик.
Эмбриональная грыжа пупочного канатика относится к числу относительно редких пороков и встречается в среднем один раз па 5000 — 6000 родов (М. С. Симанович, 1958; Sander, 1959).
Эмбриогенез пупочной области и возникновение эмбриональной грыжи пупочного канатика схематически изображены на рис.
Клиническая картина. Диагностика не трудна. Ребенок рождается с опухолевидным образованием в области пупка размером от сливы до головки новорожденного и больше, покрытым гладкой, блестящей, полупрозрачной или прозрачной белесоватой оболочкой, через которую видны подлежащие органы брюшной полости. Дефект передней брюшной стенки может достигать 12 см и более в диаметре и не всегда пропорционален размерам грыжевого выпячивания. На месте перехода кожи в оболочки грыжевого мешка образуется резко отграниченный край, в значительном числе случаев окрашенный в ярко-красный цвет за счет прерывающихся здесь кожных капилляров. Здоровая кожа может заходить на ножку грыжевого мешка па 2 — 5 см. Во время родов оболочки грыжевого мешка могут разорваться, что ведет к выпадению органов брюшной полости. Выпавшие органы быстро инфицируются, развивается перитонит, прогноз становится сомнительным.
В зависимости от сроков возникновения порока различают три вида грыж: собственно, эмбриональные грыжи, грыжи плода или пупочного канатика и смешанные формы. Если задержка развития кишечника и передней брюшной стенки наступает до 3-го мес внутриутробной жизни, возникает собственно эмбриональная грыжа. У этих больных, как правило, имеются плотные сращения оболочек грыжевого мешка с печенью, так как мезобласт, из которого образуется глиссонова капсула печени, к этому времени не успевает развиться и примитивная оболочка сращена непосредственно с паренхимой печени. Знание этого факта важно в практическом отношении, так как попытка удаления таких оболочек во время операции сопровождается разрывом печеночной паренхимы п массивным кровотечением, остановить которое чрезвычайно трудно. Грыжа плода образуется в более поздние сроки. При этой форме под оболочками имеется свободная брюшная полость, грыжевой мешок выстлан изнутри брюшиной, сращения оболочек с печенью отсутствуют.
Практическому врачу важно знать классификацию, предусматривающую разделение грыж на три группы в зависимости от размеров грыжевого выпячивания и дефекта передней брюшной стенки: 1) небольшие грыжи (размер выпячивания до 5 см, диаметр дефекта передней брюшной стенки до 3 — 4 см); 2) грыжи средних размеров (размер выпячивания до 10 см и диаметр дефекта передней брюшной стенки до 7 см); 3) грыжи больших размеров (размер выпячивания более 10 см и диаметр дефекта передней брюшной стенки более 7 см).
При использовании приведенной классификации хирург имеет возможность определить показания к применению различных методов лечения, от правильного выбора которых в значительной степени зависят результаты лечения.
Содержимым грыжевого мешка при эмбриональных грыжах пупочного канатика могут быть практически все органы брюшной полости, а при сопутствующих дефектах диафрагмы — даже сердце и легкие. Чаще всего грыжевым содержимым являются кишечник и печень.
Дифференциальная диагностика. Ошибки диагностики возможны практически только при малых размерах грыжи, когда незначительному утолщению основания пуповины не придают должного значения и при перевязке ее или накладывании скобки Роговина пережимают содержимое грыжевого мешка, что вызывает непроходимость кишечника или образование кишечных свищей. Примером может служить следующее наблюдение.
Мальчик Ц. поступил в отделение хирургии новорожденных 11 / VI 1966 г. через 6 ч после рождения с явлениями непроходимости кишечника. Из анамнеза известно, что при рождении имело место незначительное утолщение основания пупочного канатика. Последний был перевязан и отсечен. При ревизии обнаружено, что вместе с основанием пупочного канатика у ребенка был отсечен илео-цекальный угол. Наложен кишечный анастомоз. Выздоровление.
У ребенка имела место небольшая эмбриональная грыжа пупочного канатика с выхождением из брюшной полости илео-цекалъного угла, который и был отсечен при перевязке пуповины. Чтобы избежать подобных ошибок, необходимо тщательно осматривать основание пупочного канатика перед перевязкой его. В случаях утолщения проксимального отдела пуповины следует накладывать лигатуру выше утолщения и консультировать ребенка с хирургом.
Дифференциально-диагностический интерес могут представить пороки развития передней брюшной стенки типа гастро- или энтеросхизиса. В этих случаях причиной порока является недоразвитие боковых отростков первичных позвонков, образующих надпупочные сегменты передней брюшной стенки. Ребенок рождается с дефектом брюшной стенки, через который выпадают органы брюшной полости. В отличие от эмбриональной грыжи пупочного канатика при гастро- и энтеросхизисе дефект брюшной стенки не связан с пупочным кольцом и выпавшие через него органы не прикрыты никакими тканями (Prillewitz, 1968; Voleton, 1972).
Лечение. Различают два метода лечения эмбриональных грыж пупочного канатика — оперативный и консервативный. Сторонники оперативного метода считают, что отсутствие кровеносных сосудов в оболочках, покрывающих грыжевое выпячивание, быстро ведет к некрозу их, инфицированию брюшной полости, и рекомендуют во всех случаях делать операцию в первые часы жизни ребенка, когда кишечник еще пуст, а оболочки не инфицированы. В последние годы в связи с возможностью предупреждения перитонита с помощью современных антибиотиков и антисептиков большое внимание стали уделять консервативному методу, при применении которого выздоровление наступает после замещения оболочек грыжевого мешка грануляционной тканью, прорастающей с краев раны, с последующей эпителизацией ее. Выбор метода имеет первостепенное значение, от правильного решения этого вопроса в значительной степени зависят результаты лечения.
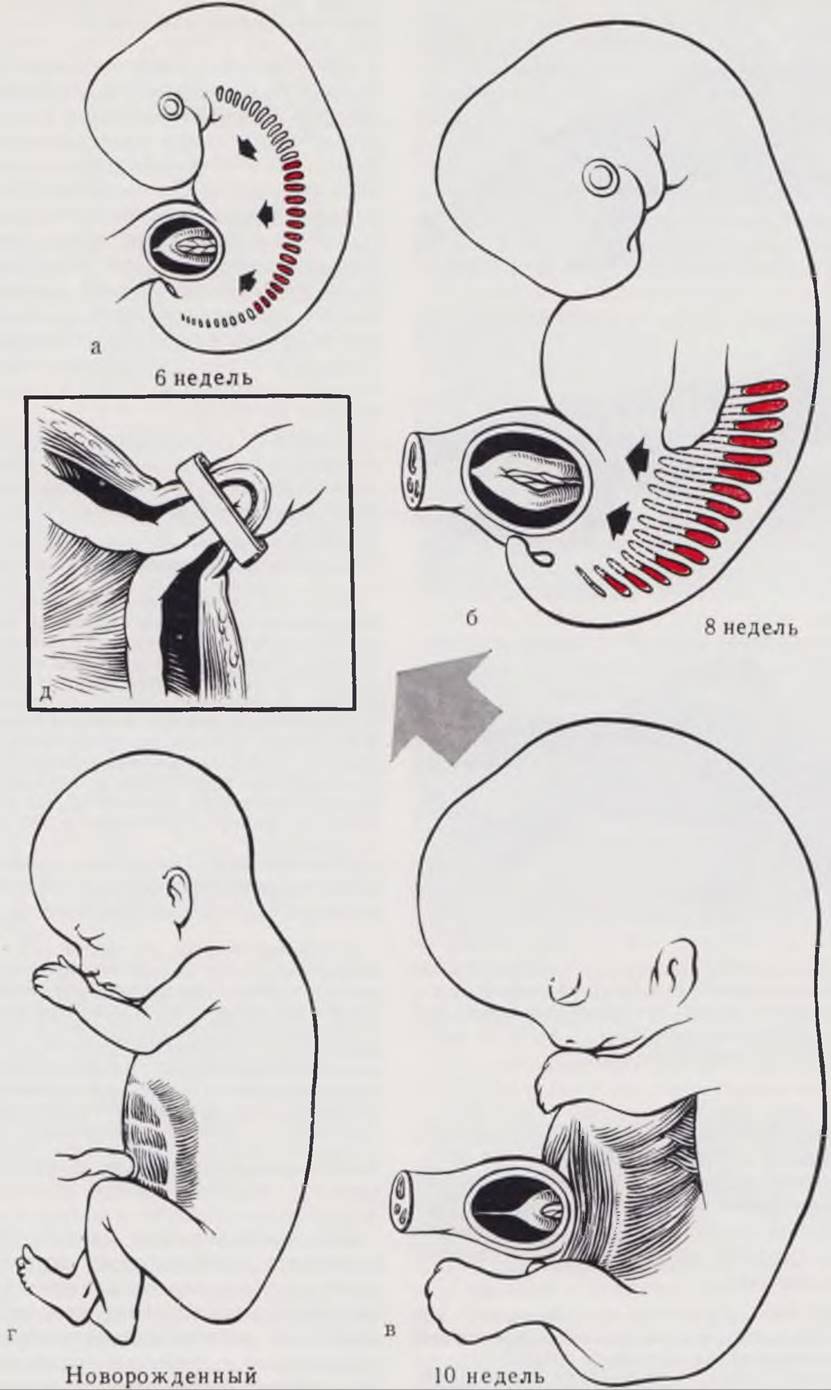
Рис. 68. Эмбриогенез пупочной области и передней брюшной стенки. Эмбриональная грыжа пупочного канатика.
В генезе эмбриональной грыжи пупочного канатика основную роль играют два фактора — нарушение вращения кишечника в первом периоде поворота и недоразвитие передней брюшной стенки.
Нарушение вращения кишечника проявляется в виде сохранения временной «физиологической» пупочной грыжи, образующейся у 5-недельных эмбрионов из-за несоответствия темпов роста кишки и брюшной полости и самостоятельно исчезающей к 11-й нед эмбрионального развития (г).
Мышцы латеральной и вентральной стенок живота образуются из нижних грудных и верхних поясничных миотомов (а), которые растут в вентральном направлении (б) и срастаются. Основная дифференцировка мышц идет параллельно с процессом вправления кишки в развивающуюся брюшную полость эмбриона (в). Таким образом, недоразвитие мышц передней брюшной стенки становится неотъемлемым элементом патогенеза врожденной эмбриональной грыжи пупочного канатика.
При трудно диагностируемых грыжах малых размеров наложение клеммы на пуповину может привести к раздавливанию кишечной петли, расположенной в начальных отделах пупочного канатика, и развитию непроходимости, кишечного свища или перитонита (д).
В нашей клинике разработаны показания к применению различных методов лечения. 1. При грыжах небольших размеров показана радикальная операция в первые часы жизни ребенка, когда оболочки грыжевого мешка не инфицированы, кишечник пуст и брюшную стенку легко зашить наглухо. 2. При грыжах средних размеров, не осложненных тяжелыми сопутствующими пороками развития, показана операция экстраперитонеальным методом с полным или частичным ушиванием краев дефекта в зависимости от состояния ребенка и размеров брюшной полости. 3. Большие грыжи без тяжелых сопутствующих пороков развития оперируются двухэтапным методом Сиверса — Гроса. 4. При наличии сопутствующих пороков развития типа открытого желточного протока, непроходимости кишечника и др. вне зависимости от размеров грыжевого выпячивания иссекают оболочки грыжевого мешка, проводят ревизию органов брюшной полости, устраняют порок и без натяжения закрывают дефект передней брюшной стенки. При этом не следует во всех случаях стремиться к сближению апоневротических краев дефекта, так как ото может повысить внутибрюшное давление и привести к гибели ребенка. Достаточно бывает сшить над дефектом края распрепарированной с боков кожи. 5. При позднем поступлении ребенка, когда оболочки грыжевого мешка инфицированы, а также в случаях, когда грыжи средних размеров и большие грыжи осложнены тяжелыми сопутствующими пороками развития, показан консервативный метод лечения.
Оперативное лечение. Предоперационная подготовка проводится по общим правилам.
При проведении наркоза обязательным является сохранение спонтанного дыхания. При несоблюдении этого условия во время пластики брюшной стенки можно превысить достигнутый порог внутрибрюшного давления, в результате чего после операции не удается восстановить спонтанное дыхание.
Техника операции. Культю пуповины под скобой или тесемкой перевязывают крепкой лигатурой, отсекают и обрабатывают настойкой йода. В 1 — 2 мм от края дефекта делают очерчивающий разрез. Кожу рассекают на всю толщину до подкожной клетчатки. Края ее отпрепаровывают, иссекают оболочки грыжевого мешка, лигируют пуповинные сосуды. Выпавшие органы вправляют в брюшную полость, края дефекта послойно ушивают наглухо.
При грыжах средних размеров тактика хирурга зависит от результатов пробного вправления. Ребенок готовится к операции по общим правилам. Обезболивание общее, дыхание спонтанное. После обработки оболочек грыжевого мешка 70% спиртом и 1% настойкой йода хирург стерильными руками осторожно пытается вправить содержимое грыжевого мешка, ориентируясь на дыхание ребенка. При достаточных размерах брюшной полости удается вправить выпавшие органы, пальцами сблизить края дефекта без нарушения дыхания. У таких больных применяют одномоментную радикальную операцию с иссечением грыжевых оболочек и пластикой дефекта брюшной стенки.
В случаях недоразвития брюшной полости при вправлении части органов внутрибрюшное давление значительно повышается, нарушается ритм дыхания или ребенок перестает дышать. У таких больных показана двухэтапная операция экстраперитонеальным методом.
После повторной обработки спиртом и йодом грыжевых оболочек и окружающей кожи 1 — 2 мм от места перехода оболочек грыженого мешка в здоровую кожу делают очерчивающий разрез. Брюшную полость не вскрывают. Тупым путем края кожи с подкожной клетчаткой отпрепаровывают в стороны на 3 — 6 см. Часть оболочек грыжевого мешка без вскрытия брюшной полости прошивают кетгутовыми лигатурами и удаляют. Затем содержимое грыжевого мешка частично вправляют в брюшную полость (не допускать нарушения дыхания). Края кожи над оболочками сближают и сшивают П образными капроновыми швами.
При больших размерах грыжи применяют двухэтапный метод (Gross, 1948, 1958). У таких больных пробного вправления не производят.
После тщательной обработки оболочек грыжевого мешка спиртом и йодом основание пуповины прошивают кетгутовой лигатурой и отсекают. У основания грыжевого мешка делают очерчивающий разрез кожи и подкожной клетчатки. Брюшную полость не вскрывают. Кожу с подкожной клетчаткой широко распрепаровывают в стороны — от груди до лобка, от гребешков подвздошных костей до подмышечных областей — и сшивают над грыжевым выпячиванием. Второй этан операции — устранение вентральной грыжи проводят в возрасте от 1 года до 3 — 4 лет, когда брюшная полость становится способной вместить выпавшие органы.
При очень больших грыжах, когда оболочки не удается закрыть даже широко отпрепарованной с краев кожей, Schuster (1967) предлагает метод многоэтапной операции, предусматривающий постепенное вправление грыжевого содержимого с помощью силастикового мешка. По данным автора, этим методом в 2 — 3 этапа удается излечить самые большие грыжи.
В последние годы возрос интерес к консервативному лечению эмбриональных грыж пупочного канатика. При позднем поступлении ребенка, когда оболочки уже инфицированы и погружение их под кожу невозможно, консервативный метод лечения остается методом выбора (В. Д. Тихомирова, 1959; Soave, 1961; (¡antz е. а., 1968; Joppich, 1969).
Лечение начинают сразу после рождения ребенка. Наибольшее распространение получило местное применение дубящих веществ и антисептиков. Обязательно одновременное применение общеукрепляющей терапии и антибиотиков. Как показал клинический опыт, лучшими веществами для местного применения являются 2% водный раствор меркурхрома и 1% настойка йода.
Ребенка укладывают под каркас или в кювез. Культю пуповины у основания перевязывают прочной шелковой лигатурой и отсекают. Оболочки грыжевого мешка смазывают 70% спиртом и 1% настойкой Йода. После подсыхания оболочек их снова обрабатывают спиртом и йодом. Процедуру повторяют еще 3 — 4 раза с 5 — 10-мппутным перерывом. При смазывании оболочек следят за тем, чтобы йодная настойка не затекала на края здоровой кожи, так как это может вызвать ее ожог.
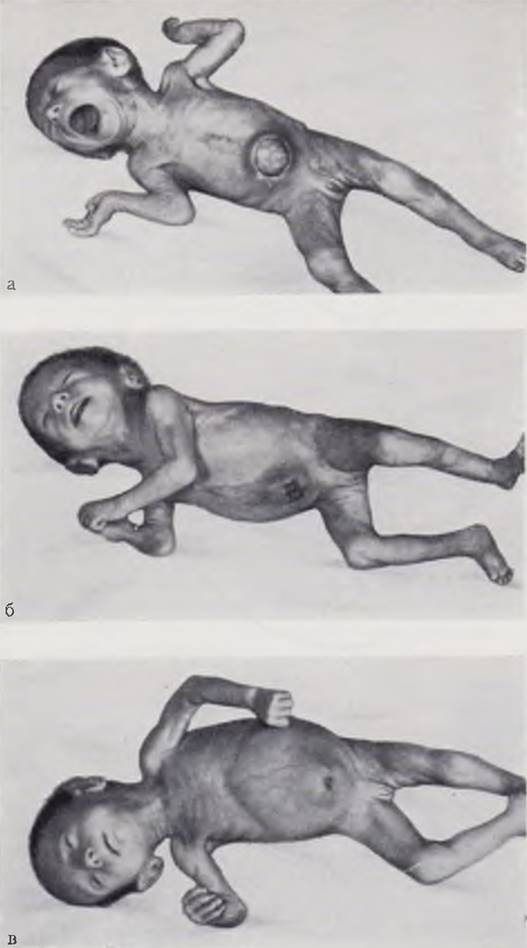
Далее оболочки оставляют открытыми и в первые 1 — 2 сут смазывают их каждые 1 — 1 1/2 ч. В результате оболочки грыжевого мешка имбибируются йодом и подсыхают — образуется плотная эластичная, непроницаемая для микроорганизмов корочка. После образования корочки на грыжевое выпячивание накладывают слегка давящую асептическую повязку. При перевязках продолжают смазывание оболочек спиртом и йодом. Одновременно ребенку назначают антибиотики, переливания крови, плазмы, жидкостей по показаниям, витамины. Под корочкой с краев здоровой кожи прорастают грануляции и идет эпителизация раны. Оболочки отторгаются на 3 — 5-й нед от начала лечения. В дальнейшем рана эпителизируется в сроки от 1 1/2 до 5 мес от начала лечения и ребенок выздоравливает (рис. 69).
Рис. 69. Этапы эпителизации дефекта передней брюшной стенки при консервативном лечении инфицированной эмбриональной грыжи пупочного канатика. Вид ребенка при поступлении (а), через 20 дней (б), через 1 1/2 мес от начала лечения (в).
Правильное своевременное лечение позволяет излечить практически всех детей с небольшими грыжами и грыжами средних размеров. При больших грыжах и наличии тяжелых сопутствующих пороков развития положительные результаты наблюдают только в 50 — 60% случаев (В. Тошовский, 1957; В. В. Гаврюшов, 1962; Pohl, Schmierer, 1966, и др.).
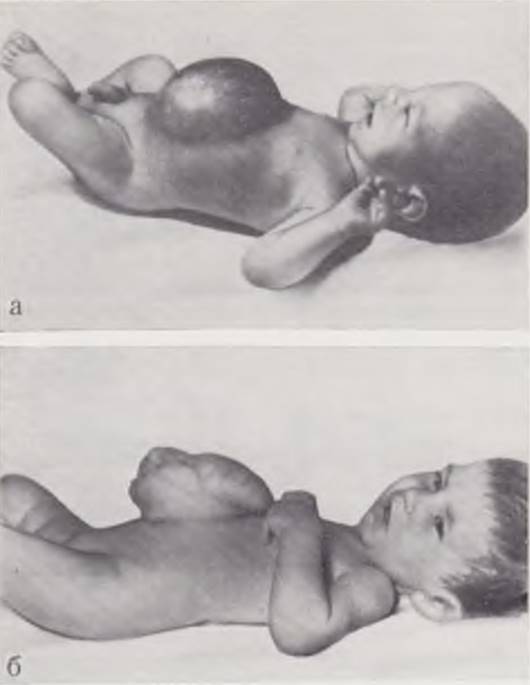
После первого этапа двухэтапной операции и при консервативном методе лечения ребенка выписывают из клиники с большой вентральной грыжей (рис. 70), устранение которой возможно только оперативным методом. Изучение отдаленных результатов лечения эмбриональных грыж пупочного канатика показывает, что не только после перечисленных методов, но и после радикальных операций в области послеоперационного рубца возможно развитие в последующем вентральной грыжи. Большие вентральные грыжи дают не только косметический дефект, но и ограничивают подвижность ребенка, нарушают рост и развитие органов брюшной полости. Своевременное устранение такой грыжи является обязательным условием правильного развития ребенка. Операцию производят, когда брюшная полость становится способной вместить содержимое грыжевого мешка. В одних случаях (при хорошо развитой брюшной полости) это становится возможным в возрасте 10 — 11 мес. в других — в возрасте 2 — 3 — 5 лет. Развитию мышц передней брюшной стенки и брюшной полости способствует постоянный массаж и ежедневные пробные вправления выпавших органов.
Рис. 70. Новорожденный с вентральной грыжей после операции по поводу эмбриональной грыжи по методу Гросса (а). Ребенок после консервативного лечения эмбриональной грыжи пупочного канатика (б).
Аномалии желточного протока
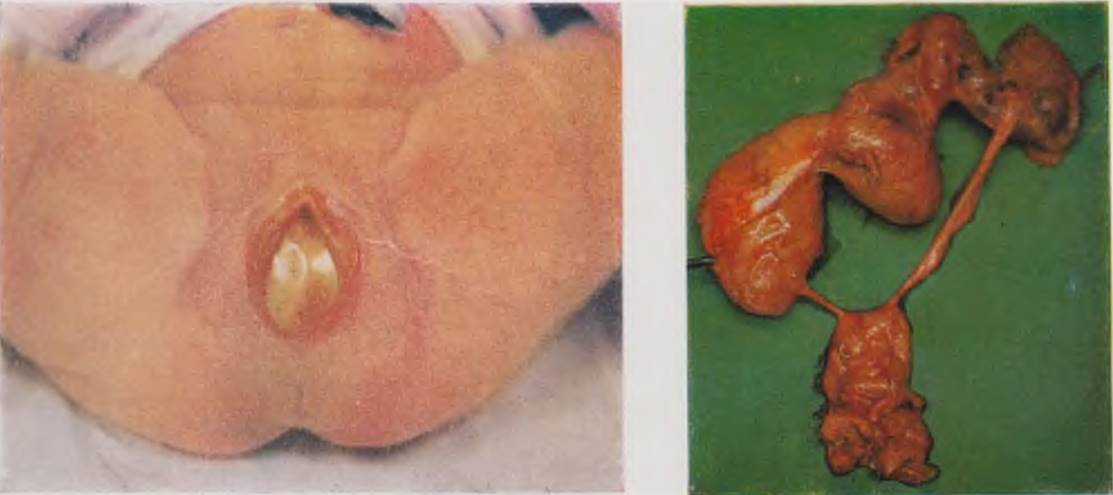
В зависимости от степени нарушения обратного развития желточного протока ребенок может родиться с различными пороками (рис. 66). Если желточный проток остается открытым на всем протяжении, возникает полный свищ пупка.
Клиническая картина этого порока развития типична, и диагностика не представляет затруднений. Проток соединяет пупочную область с терминальным отрезком подвздошной кишки (см. рис. 66). После отпадения пуповины из пупочного кольца начинают отходить жидкое кишечное содержимое п газы. Иногда по краю пупочного кольца отчетливо виден венчик слизистой оболочки красного цвета. Постоянное выделение кишечного содержимого приводит к быстрой мацерации окружающей кожи, присоединяются воспалительные явления. Ребенок теряет большое количество кишечного содержимого, быстро истощается. При широких свищах возможна эвагинация с нарушением проходимости кишечника. В сомнительных случаях прибегают к фистулографпи. Контрастное вещество через свищ попадает в тонкую кишку.
Лечение оперативное. Операцию производят по установлении диагноза. Под общим обезболиванием свищ предварительно тампонируют топкой турундой и ушивают, чем предупреждают инфицирование раны. Очерчивающим разрезом свищ иссекают. Дефект кишки ушивают однорядным швом. Послеоперационный период проводят по общим правилам. Прогноз, как правило, благоприятный.
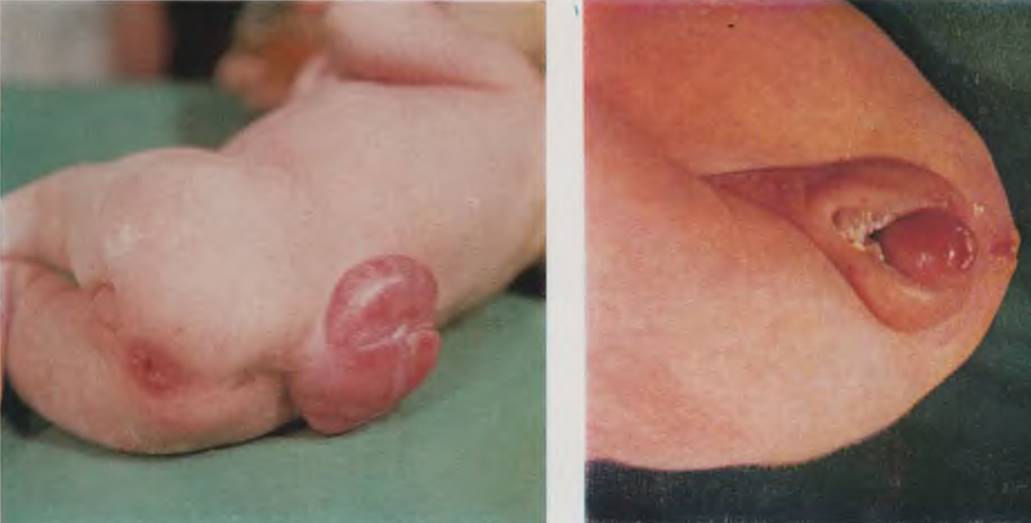
При нарушении обратного развития желточного протока со стороны брюшной стенки ребенок рождается с неполным свищом пупка. Клиническая картина этого порока обусловлена наличием углубления в области пупочной ямки, из которого постоянно выделяется слизистая жидкость. Характерны выделения из пупочного углубления (конец протока выстлан эпителием, идентичным кишечному, который постоянно секретирует жидкость). При осмотре пупочной ямки на дне ее обнаруживают свищевое отверстие, из которого выделяется серозная или серозно-гнойная жидкость. Как правило, имеют место вторичные воспалительные явления. Диагноз уточняют зондированием свища, который идет в брюшную полость. Следует исключить длительное мокнутие пупка, обусловленное наличием фунгуса. При фунгусе свищевой ход отсутствует, детальный осмотр пупочной ранки позволяет выявить основание конгломерата грануляций.
Дифференциальная диагностика с неполным свищом урахуса иногда затруднительна. Для последнего характерны направление свищевого хода в сторону мочевого пузыря и кислая реакция свищевого отделяемого.
Лечение. При неполных свищах пупка у новорожденных показано консервативное лечение. Ранку содержат в чистоте, регулярно промывают раствором перекиси водорода с последующим прижиганием стенок свища 5 % настойкой йода, 10% раствором азотнокислого серебра и др. При неэффективности консервативного лечения операция показана в возрасте 6 мес.
В случаях нарушения обратного развития внутрибрюшинной части желточного протока возможно развитие кисты желточного протока (энтерокистома) или меккелева дивертикула. Иногда на месте протока остается тяж. Перечисленные пороки у новорожденных, как правило, клинически не проявляются. Кисты и тяж на месте протока могут служить причиной перекрути или заворота кишечника с развитием клиники кишечной непроходимости. Диагноз ставят па операции. Редкие случаи дивертикулитов обычно до операции трактуют как острый аппендицит.
Нарушение обратного развития мочевого протока (урахуса)
При нарушении обратного развития урахуса возможно формирование пороков, идентичных порокам желточного протока (рис. 66).
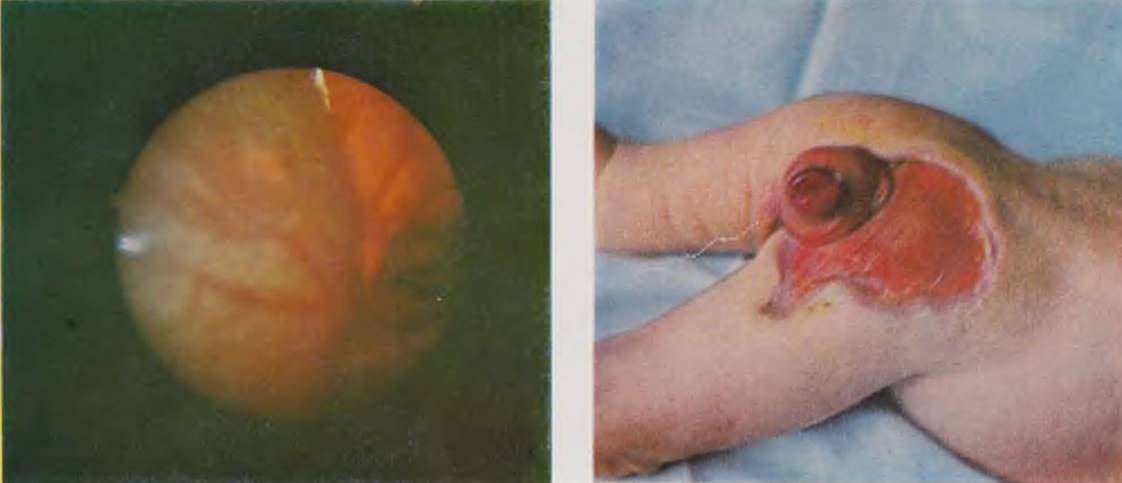
При полном свище урахуса верхушка мочевого пузыря соединена протоком с пупочной областью. После отпадения пуповины из пупочной ямки начинает выделяться моча. При надавливании на мочевой пузырь и при мочеиспускании моча выделяется струей. Диагноз уточняют методом зондирования. Урахус идет вниз по направлению к мочевому пузырю. В сомнительных случаях применяют цветную пробу с метиленовым синим.
Лечение оперативное. Наличие открытого мочевого протока чревато опасностью инфицирования мочевых путей и развития уросенсиса, поэтому операцию производят тотчас после постановки диагноза. Методом выбора является иссечение свища. Прогноз (непосредственный и отдаленный), как правило, благоприятный.
При неполном свище урахуса клиническая картина идентична таковой при неполном свище желточного протока. У отдельных больных диагноз уточняют зондированием свищевого хода. Отделяемое свища в этих случаях носит кислый характер. У новорожденных проводят консервативное лечение, как и при свище желточного протока. Редкие случаи дивертикулов мочевого пузыря и кист урахуса у новорожденных, как правило, не диагностируются.